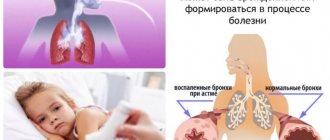
Профилактика бронхиальной астмы у взрослых и детей – это комплекс мероприятий, направленных на предотвращение развития заболевания, его обострений, осложнений и летального исхода.
В последнее время заболеваемость бронхиальной астмой увеличивается под влиянием факторов внешней среды, потребляемых продуктов питания, распространенности синтетических материалов.
В группу риска по бронхиальной астме входят люди, подверженные аллергии
Полностью вылечить пациента от бронхиальной астмы не представляется возможным. Однако если он будет соблюдать все рекомендации лечащего врача, не допускать развития обострений заболевания, то сможет жить полноценной жизнью даже при наличии этого недуга. Важное значение при этом имеют меры профилактики, направленные на предотвращение прогрессирования заболевания и возникновения осложнений.
Первичная профилактика бронхиальной астмы
Данный тип профилактических мероприятий ориентирован на исключение возможности появления заболевания и включает соблюдение следующих мер и условий:
- Проживание в экологически чистом месте. Наиболее благополучными регионами для проживания, с точки зрения экологии, считается местность возле моря и гор
- Чистая обстановка в помещении: ежедневная влажная уборка, исключение предметов, на которых скапливается пыль (ковровых покрытий, игрушек из мягких тканей, книг)
- Постельные принадлежности (подушки, одеяла, матрацы) следует выбирать из гипоаллергенных материалов, они не должны быть перьевыми, шерстяными или пуховыми. Чехлы — непроницаемые для пыли
- Соблюдение индивидуальных гигиенических правил
- При наличии домашних животных: поддержание их гигиены (вычесывание, купание), регулярная уборка помещения от шерсти
- Использование в бытовых целях не вызывающие аллергии чистящие средства, порошки для стирки, содержащие растительные моющие вещества и экокомпоненты
- Ведение здорового образа жизни: отказ от вредных привычек (курение, алкоголь), употребление здоровой пищи, физическая активность, закаливающие процедуры, ежедневные двухчасовые прогулки на свежем воздухе
- Применение любых препаратов допускается после консультации медицинского специалиста. С осторожностью: биодобавки, лекарства с химическими веществами в составе
- Своевременная терапия респираторных заболеваний
- Периодическая обработка помещения от домашних насекомых (тараканов, клопов, муравьёв), а также грызунов.
Беременным, чтобы избежать развития бронхиальной астмы у будущего ребёнка, необходимо категорически отказаться от курения, в т.ч. пассивного, вовремя лечить проявления аллергии и инфекционные болезни и соблюдать рекомендуемую диету. Для новорождённого основным видом ее профилактики является грудное вскармливание.
Чтобы снизить вероятность возникновения патологии у детей и подростков, родителям следует с раннего возраста приучать их к чистоте (уборка в комнате, содержание в порядке личных вещей и рабочего места, регулярное проветривание).
Основными принципами первичных мер должен владеть каждый человек, независимо от возрастной и половой принадлежности, но особенно следует соблюдать рекомендации людям, входящим в группу повышенного риска:
- Курильщики с длительной никотиновой зависимостью
- Лица, имеющие повышенную чувствительность организма к аллергенам
- Лица, имеющие генетическую предрасположенность к развитию симптомов астмы, в том числе дети, чьи родители или ближайшие родственники страдают от бронхиальной обструкции (свистящие хрипы, одышка, кашель)
- Лица, страдающие хроническим аллергическим дерматитом в стадии ремиссии или обострения
- Лица, занятые на работах с вредными условиями труда, способствующими возникновению бронхиальной астмы (запылённость воздуха в производственном помещении, с различными токсичными химическими веществами, в том числе парфюмерные изделия, бытовая химия и прочие)
- Лица, у которых при различных заболеваниях (чаще простудных) дыхательной системы наблюдается бронхообструктивный синдром.
1. Медикаментозное лечение астмы. Лекарства от астмы
Базисная терапия бронхиальной астмы воздействует на механизм заболевания, она позволяет его контролировать. К препаратам базисной терапии относят: глюкокортикостероиды (в т.ч. ингаляционные), кромоны, антагонисты лейкотриеновых рецепторов и моноклональные антитела.
Симптоматическая терапия позволяет воздействовать на гладкую мускулатуру бронхиального дерева, а также снимать приступы астмы. К препаратам симптоматической терапии относят бронходилятаторы: β2-адреномиметики и ксантины.
Рассмотрим лекарства от бронхиальной астмы более подробно…
Базисная терапия бронхиальной астмы
Глюкокортикостероиды. Применяются при лечении легкой и средней степени астмы, а также в качестве профилактики обострений ее течения. Данный ряд гормонов способствует уменьшению миграции эозинофильных и лейкоцитарных клеток в бронхиальную систему, когда в нее попадает аллерген, что в свою очередь приводит к уменьшению патологических процессов в просвете бронхов и отеков. Кроме того, глюкокортикостероиды замедляют развитие болезни. Для минимизации побочных эффектов, глюкокортикостероиды применяют в качестве ингаляции. При обострениях болезни эффективности в своем применении не находят.
Читать также Дифтерия – симптомы, причины, лечение и профилактика дифтерии
Глюкокортикостероиды при ас, «Сингуляр».
Антагонисты лейкотриеновых рецепторов (лейкотриенов). Применяются при всех степенях тяжести астмы, а также при лечении хронического обструктивного бронхита. Замечена эффективность при лечении аспириновой бронхиальной астмы. Принцип действия заключается в блокировании связи между клетками, которые мигрируют в бронхиальное дерево при попадании в него аллергена и медиаторами этих клеток, которые собственно и приводят к сужению бронхиального просвета. Таким образом, купируется отечность и выработка секрета стенками бронхиального дерева. Недостатком препаратов из ряда антагонистов лейкотриеновых рецепторов является отсутствие их эффективности при лечении астмы изолированного типа, из-за чего, их часто применяют в комплексе с гормональными препаратами (глюкокортикостероидами), которые, кстати, повышают эффективность данных препаратов. Также недостатком является высокая цена на данные средства.
Антагонисты лейкотриеновых рецепторов при астме: зафирлукаст («Аколат»), монтелукаст («Сингуляр»), пранлукаст.
Кромоны. Применяются при 1 (интермиттирующей) и 2 (легкой) ступеней течения бронхиальной астмы. Постепенно данная группа препаратов вытесняется ингаляционными глюкокортикостероидами (ИГКС), т.к. последние при минимальной дозировке имеют лучшую эффективность и удобство использования.
Кромоны при астме: кромогликат натрия («Интал»), недокромил натрия («Тайлед»).
Моноклональные антитела. Применяется при лечении 3 (средней) и 4 (тяжелой) ступеней бронхиальной астмы, при аллергической астме. Принцип действия заключается в специфическом воздействии и блокировании некоторых клеток и их медиаторов при заболевании. Недостатком является ограничение по возрасту – от 12 лет. При обострениях болезни не применяется.
Моноклональные антитела при ас, «Омализумаб».
Аллергенспецифическая иммунотерапия (АСИТ). Является традиционным методом лечения экзогенной бронхиальной астмы у пациентов, возрастом от 5 до 50 лет. АСИТ основана переводе иммунного ответа организма на аллерген с Th2-типа на Th1-тип. При этом, происходит торможение аллергической реакции, снижается гиперчувствительность тканей бронхиального просвета на аллерген. Суть лечения методом АСИТ заключается в постепенном, с определенными промежутками времени, введении небольшой дозы аллергенов. Доза постепенно увеличивается, тем самым вырабатывается стойкость иммунной системы к возможным аллергическим агентам, например – пылевым клещам, часто содержащимся в домашней пыли. Среди вводимых аллергенов, наибольшую популярность обрели – клещи, пыльца деревьев и грибы.
Симптоматическая терапия бронхиальной астмы
β2-адреномиметики (бета-адреномиметики) короткого действия. Являются наиболее эффективной группой средств (бронхолитиков) по снятию обострений и приступов бронхиальной астмы, причем без ограничения возрастной группы пациентов. Наиболее быстрый эффект (от 30 до 120 минут) и с меньшими побочными эффектами наблюдается у ингаляционной формы бета-адреномиметиков. Хорошо защищает от бронхоспазмов на фоне физической нагрузки.
β2-адреномиметики короткого действия при астме: сальбутамол («Вентолин», «Саламол Стери-Неб»), тербуталин («Бриканил»), фенотерол («Беротек»).
β2-адреномиметики (бета-адреномиметики) длительного действия. Применяются для снятия приступов астмы и ее обострений, а также их частоты. При использовании препаратов на основе вещества салметерол, для лечения астмы с респираторными осложнениями, замечены случаи летального исхода. Боле безопасными являются препараты на основе формотерола.
β2-адреномиметики длительного действия при ас), формотерол («Оксис», «Форадил»), индакатерол.
Ксантины. Применяются для экстренного купирования приступов астмы, но преимущественно в случаях, когда отсутствуют другие препараты, или же для усиления эффективности бета-адреномиметиков. Однако, β2-адреномиметики постепенно вытесняют ксантины, которые ранее использовались до них. Замечена эффективность одновременного применения ксантинов, например препаратов, на основе теофиллина, вместе с ИГКС или СГКС. Ксантины также применяются для устранения дневных и ночных приступов астмы, улучшения функции легких, снижения дозировки гормонов при тяжелой форме астмы у детей.
Ксантины при ас, «Теотард», «Теофиллин», «Эуфиллин».
Ингаляторы при бронхиальной астме
Ингаляторы от астмы представляют собой небольшие (карманные) ингаляторы, способные быстро доставить действующее лекарственное вещество (препарат) от астмы в нужное место дыхательной системы. Таким образом, средство начинает воздействовать на организм максимально быстро, что в некоторых случаях позволяет минимизировать острые приступы со всеми выходящими от приступа последствиями. Среди ингаляторов при астме можно выделить следующие средства:
Ингаляционные глюкокортикостероиды (ИГКС): негалогенированные (будесонид («Бенакорт», «Буденит Стери-Неб»), циклесонид («Альвеско»)), хлорированные (беклометазона дипропионат («Бекотид», «Беклазон Эко»), мометазона фуроат («Асманекс»)), фторированные (азмокорт, триамценолона ацетонид, флунизолид, флутиказона пропионат).
b2-адреномиметики: короткого действия («Вентолин», «Сальбутамол»), длинного действия («Беротек», «Серевент»).
Холинолитики: «Атровент», «Спирива».
Кромоны: «Интал», «Тайлед».
Комбинированные препараты: «Беродуал», «Серетид», «Симбикорт». Обладают очень быстрым купирующим присупы бронхиальной астмы эффектом.
Другие лекарства при лечении бронхиальной астмы
Отхаркивающие препараты. Способствуют снижению вязкости мокроты, разрыхлению слизистых пробок, а также выведению мокроты из дыхательных путей. Отмечается эффективность через использование отхаркивающих препаратов через ингаляции.
Отхаркивающие средства: «Амброксол», «Коделак Бронхо».
Антибактериальные средства (антибиотики). Применяются при сочетании астмы с инфекционными заболеваниями дыхательной системы (синуситы, трахеит, бронхит, пневмония). Детям до 5 лет прием антибиотиков противопоказан. Антибиотики подбираются на основании диагностики, в зависимости от типа возбудителя болезни.
Среди антибиотиков можно отметить: «Тетрациклин», «Эритромицин» (при микоплазменной инфекции), пенициллин и цефалоспорин (при стрептококковой инфекции).
Вторичная профилактика бронхиальной астмы
В медицинской практике зарегистрированы ситуации, когда болезнь с помощью первичных действий предупредить не удалось и появляются первые признаки бронхиальной обструкции. В этом случае специалисты советуют приниматься за вторичные меры профилактики, главным принципом которых является своевременное диагностирование и адекватная терапия астмы. Рекомендации помогут избежать прогрессирование заболевания, ослабить ее симптомы (удушье, одышка) и предотвратить развитие осложнений.
Вторичные профилактические действия тесно связаны с первичными мерами, но на этой стадии требуется особое внимание уделить течению болезни, особенно весной и летом (в период цветения растений, высокого риска укуса насекомых). Пациенту следует исключить из рациона продукты с содержанием различных пищевых добавок, провоцирующих аллергические реакции.
Медиками в качестве вторичных мероприятий также рекомендованы:
- Сеансы лечебного массажа, самомассажа
- Дыхательная гимнастика. Применяются комплексы упражнений по методу Стрельниковой или Бутейко. Эффективны ингаляции с помощью небулайзера
- Положительно воздействуют при патологии процедуры иглоукалывания, траволечения и галотерапии (пребывание в соляной камере)
- Своевременная профилактика простудных заболеваний — приём витаминов, закаливание
- Наряду с соблюдением врачебных предписаний для снятия симптомов и скорейшего выздоровления применяют народные методы
- Лечение в санаторно-курортных условиях (вне обострения патологии)
Бронхиальная астма: как жить, памятка пациенту и рекомендации
Бронхиальная астма – патология в бронхиальном дереве легких. Это болезнь хроническая, не поддающаяся лечению традиционными методами. Терапия позволяет лишь поддерживать состояние больного.
Чтобы добиться стойкой ремиссии (хорошего самочувствия на долгие месяцы и даже годы), целесообразно прибегать также к нетрадиционным методам лечения, в том числе заниматься дыхательной гимнастикой. Ниже будет приведена памятка пациенту о том, как жить с бронхиальной астмой.
Правильная диагностика и лечение недуга
Поставить точный диагноз может врач-пульмонолог. Как правило, больному делают такую диагностику, которая называется ФВД (функция внешнего дыхания).
На первом этапе больной просто дышит в трубку по команде врача. Второй этап подразумевает применение бронхолитика.
При этом доктор просит пациента воспользоваться бронхорасширяющим ингалятором. Затем снова проводится исследование. Если после применения ингалятора показатели стали намного лучше (более 12%), можно полагать, что у человека бронхиальная астма.
Диагноз могут поставить предварительно без ФВД, например, если у человека первый приступ случился внезапно.
Чаще всего в таком случае вызывают скорую помощь и больного госпитализируют в пульмонологическое отделение больницы.
В таком случае пациент в приемном покое сдает анализ крови, ему делают рентген легких и дают противовоспалительные и бронхорасширяющие лекарства. Затем проводят диагностику на аппарате ФВД и назначают лечение.
Если поставили диагноз
Не нужно ни в коем случае расстраиваться, если поставлен такой диагноз. Астма – это такая болезнь, которая может обостриться в периоды переживаний. Надо помнить о том, что с этим недугом люди живут до глубокой старости.
Астма имеет три степени тяжести:
- Легкая;
- Средняя;
- Тяжелая.
В настоящее время оценка степени проводится двумя способами:
- По сужению просвета в бронхах (при помощи ФВД, пикфлоуметрии);
- По частоте приступов и обострений.
Чем труднее человеку жить без лекарств, тем тяжелее течение болезни. К сожалению, при тяжелой степени лечение малоэффективно.
Как жить с астмой любой степени тяжести? Все зависит от условий, в которых проживает больной. Для начала нужно принять все рекомендации врача, встать на учет у пульмонолога в районном (областном) диспансере или в районной поликлинике.
Астматикам с любой степенью заболевания каждый месяц бесплатно выдают лекарства в социальной аптеке. Инвалидность дают только тем, у кого тяжелая форма астмы. Кроме того, участковый терапевт должен выписывать направление на ежегодное лечение в санатории.
Базисная и дополнительная терапия
Каждому астматику назначают базисную терапию. Она заключается в том, что каждый день, как бывает чаще всего, утром и вечером нужно принимать выписанный препарат.
Врач должен проинструктировать больного, так как неправильные действия могут быть бесполезными или вызвать отрицательный эффект.
Чаще всего в базисную терапию входят порошковые ингаляторы. Их задача – снять спазм, уменьшить в слизистых бронхов воспаление и увеличить просвет. Действие таких ингаляторов длится от 12 до 24 часов.
В качестве базисной терапии чаще всего назначают следующие препараты:
- глюкокортикостероиды (Флутиказон, Флунизолид Будесонид);
- системные глюкокортикостероиды (Преднизолон, Дексаметазон);
- стабилизаторы тучных клеток (Недокромил, Интал).
Лечащий врач может дать дополнительные рекомендации для астматика, относящиеся к периодам обострения. В такие моменты пациенту нужно применять не только базисную терапию, но и дополнительную.
Каждому астматику желательно приобрести небулайзер или компрессорный/ультразвуковой ингалятор.
Благодаря подобным устройствам лекарство распадается на мелкие частички, которые проникают даже в самые нижние альвеолы бронхов.
Ингаляции следует делать сидя, не отвлекаясь. Вдох должен быть медленным и максимально глубоким. Затем следует задержать дыхание на несколько секунд и выдохнуть.
Но дополнительную терапию нельзя проводить долгое время. Как было сказано выше, во время обострений применяются сильнодействующие гормональные препараты. Поэтому дополнительное лечение должно длиться строго заданное врачом время, например, не больше 3 минут, два раза в сутки в течение 10 дней.
В некоторых случаях врач может снизить или увеличить дозу, заменить лекарство. Но астматику нужно всегда ориентироваться на самочувствие. Если препарат не помогает или от него становится плохо, нужно немедленно обратиться к пульмонологу, чтобы заменить лекарство.
Ингаляторы бывают как для базисной терапии, так и для экстренных случаев, чтобы моментально снять приступ. Желательно заранее научиться ими пользоваться (внимательно прочитать инструкцию, обратиться к доктору или ас). За пределами дома ингалятор нужно всегда носить с собой. Невозможно предугадать, начнется приступ или нет.
Что нужно исключить?
Пациентам с астмой приходится ограничивать себя во всем, что может спровоцировать приступ, вызвать аллергию. Нужно также проводить профилактику простудных заболеваний. ОРВИ, ОРЗ, острый бронхит и пневмония протекают гораздо сложнее, чем у здоровых людей. Желательно все ограничения изучить подробно.
Ограничения в еде
Во время обострений врачи рекомендуют вообще не употреблять в пищу:
- экзотические фрукты и овощи (в том числе и цитрусовые);
- белки животные и растительные (мясо, бобовые, сою, орехи);
- продукты, содержащие красители и добавки.
Астматикам рекомендованы постничество и вегетарианство. В рационе должно быть как можно больше:
- свежих овощей (желательно, выращенных самостоятельно);
- ягод (крыжовник, белая смородина);
- фруктов (яблок, слив);
- зелени.
Чем меньше вредных продуктов будет употреблять больной бронхиальной астмой, тем реже будут приступы. Кроме того, врачи предполагают, что причиной астмы у многих людей часто становится именно пища с вредными добавками.
Бытовая сфера
В комнате больного не должно быть ни диванов с тканевой обивкой, ни ковров. Комнатные растения тоже должны быть удалены отовсюду, где он может находиться.
В комнате или спальне допустимы и рекомендованы:
- кровать со спинкой и подголовником без обивки;
- твердые стулья, табуреты;
- минимальное количество мебели (стол, комод и т.д.).
Целью подобных мер является уменьшение концентрации пыли в помещении. Чем чище воздух, тем больше вероятность долгой ремиссии. В особых случаях, когда нет возможности полностью освободить комнату от аллергенов (пыли, спор плесневых грибов, неприятного запаха), стоит приобрести очиститель воздуха.
Ни в коем случае нельзя допускать, чтобы астматик контактировал с бытовой химией. Вместо стирального порошка лучше использовать для стирки нарезанное на мелкие куски хозяйственное мыло.
При сильных загрязнениях стен, полов, мебели рекомендуется применять слабый раствор уксуса. Мыть посуду можно обычной содой. Влажную уборку нужно проводить чаще, чем один раз в неделю. Следует помнить о том, что в спальне или комнате должно быть минимальное количество вещей. Нельзя допускать застоя пыли в каком-либо месте, даже труднодоступном.
Домашние животные
Кошки, собаки, декоративные кролики и мелкие грызуны должны быть удалены из квартиры или дома, если нет отдельного помещения, куда редко заходит астматик. Птицы также могут быть источником болезни.
После выселения животных нужно провести смену покрывал, одеял и подушек, тщательно очистить пол. Запаха не должно быть.
Физический труд и спорт
Если трудовая деятельность связана с физическими нагрузками или с работой в помещении с загрязненным воздухом, то следует сменить должность или организацию, найти более легкую сферу деятельности. Профессию, связанную с частыми стрессами, большой ответственностью, рекомендуется также сменить во избежание обострений и приступов.
Спорт можно ограничить, но не исключать полностью. Ряд специальных упражнений, плавание, бег помогут укрепить стенки бронхов, улучшить состояние. Но нагрузка должна быть выбрана индивидуально.
Действия при обострениях и прогнозы
Когда внезапно случается приступ удушья, человеку начинает казаться, что он задыхается. Из-за этого появляется страх смерти, что также усугубляет ситуацию. Следует в таком случае не паниковать, а действовать. Как говорилось выше, у астматика должен всегда при себе быть ингалятор быстрого действия. Очень важно при этом уметь им пользоваться правильно:
- встряхнуть;
- открыть мундштук (снять колпачок);
- запрокинуть голову немного назад;
- насколько возможно сделать вдох и в этот момент надавить на баллончик, чтобы брызнуть в дыхательные пути лекарство;
- после впрыскивания лекарства следует задержать дыхание на несколько секунд;
- повторить процедуру второй раз через 1-2 минуты.
Если же нет с собой ингалятора, и приступ случился впервые в жизни, рекомендуется применить упражнение из Стрельниковской дыхательной гимнастики. При жизни автор гимнастики даже на расстоянии по телефону спасала жизни людей. Рекомендация следующая:
- сесть на краешек дивана или стула;
- руки выпрямить, ладони положить на колени;
- одновременно с наклоном спины и сгибанием локтей резко, коротко и громко вдохнуть воздух носом;
- повторять упражнение с интервалами 1-3 секунды пока не станет лучше.
Подобная процедура поможет победить страх, вернуть нормальное дыхание. Добиться стойкой ремиссии или даже полностью избавиться от болезни возможно. Бронхиальная астма излечима.
К сожалению, традиционная медицина не всегда оказывается достаточно эффективной в лечении хронических заболеваний, поэтому в дополнение к ней стоит использовать и альтернативные методы, которые помогут ускорить выздоровление и добиться длительной ремиссии.
В этом могут помочь:
- спорт и дыхательные гимнастики;
- регулярная игра на духовых музыкальных инструментах;
- гомеопатия (Мускус, Черная бузина, Амбра кашалота и др.);
- натуропатия или фитотерапия (калина, шалфей, овес и др.);
- спелеотерапия.
В больницах, поликлиниках и астма-школах обычно выдают памятки по бронхиальной астме. Как правило, в них описываются те или иные препараты, ингаляторы, рекомендуемые к применению Минздравом. К сожалению, подобные рекомендации в большинстве случаев не помогут уйти от болезни, поэтому обязательно нужно проводить нетрадиционное лечение в качестве дополнения к основной терапии.
Статья помогла вам?
Дайте нам об этом знать – поставьте оценку
Загрузка…
Источник: https://opnevmonii.ru/astma/kak-zhit-s-bronxialnoj-astmoj.html
Третичная профилактика бронхиальной астмы
Развитие осложнений астмы могут стать причиной смерти пациента. Третичные меры, направленные на предотвращение летального исхода, осуществляют врачи-реаниматологи. Задача больного — не доводить свое состояние до критичной точки.
Для этого всем лицам, страдающим бронхиальной астмой, следует помнить, что основным способом снятия приступов и предупреждения осложнений является исключение аллергена, т.к. он вызывает «закупорку» бронхов и, впоследствии, приступ удушья. Чтобы определить, какое вещество провоцирует прогрессирование болезни, рекомендуется обратиться к специалисту аллергологу-иммунологу, который назначит необходимое обследование (анализ крови, кожные пробы и другие тесты).
Медицинские данные показывают, что окружающая среда негативно сказывается на распространенность болезни, показатель заболеваемости растет и достиг 10% от всего населения. Поэтому лицам, страдающим или имеющим предрасположенность к развитию бронхиальной астмы, следует регулярно соблюдать меры профилактики, посещать пульмонолога и по необходимости проходить лечение.
Профилактические меры в борьбе с бронхиальной астмой
Профилактика бронхиальной астмы относится к наиболее важному направлению при лечении астмы. Довольно часто только профилактика способствует появлению устойчивой ремиссии и предотвращению осложнений.

Как и при любом другом заболевании, при бронхиальной астме требуется длительное и достаточно серьезное лечение как взрослых, так детей, поэтому профилактику необходимо выполнять в любых случаях, начиная от риска развития до снятия острого приступа астмы.
Классификация
Бронхиальную астму принято классифицировать по этиологии, тяжести течения, степени контроля болезни и другим параметрам.
Классификация по фенотипам, то есть по этиологическим факторам:
- Аллергическая форма — обычно начинается еще в детском возрасте. Отмечается гиперчувствительность воспаленных бронхов к внешним аллергенам, к загрязненной окружающей среде. К появлению данной патологии способствуют аллергические заболевания (аллергический ринит, пищевая аллергия, атопический дерматит), которые имеются в анамнезе у пациента или его близких родственников.
- Неаллергическая форма — не связана с аллергией, чаще всего дебютирует уже во взрослом возрасте. Спровоцировать её могут чрезмерные физические нагрузки, эмоциональные срывы, долгое пребывание на холодном воздухе. Неаллергическая астма у взрослых довольно часто развивается на фоне хронического бронхита, ангины, гайморита и других хронических заболеваний дыхательных путей.
- БА с поздним началом — диагностируется преимущественно у женщин после 50 лет. Чаще всего такие больные не имеют аллергические проявления.
- БА с фиксированной обструкцией — обычно развивается при длительном течении заболевания без адекватной терапии.
- БА у пациентов с ожирением — тучные астматики довольно часто имеют выраженные респираторные симптомы, не связанные с эозинофильным воспалением.
Классификация по степени тяжести основывается на таких критериях, как частота ночных и дневных приступов, продолжительность обострений, степень ограничения физической активности:
- Интермиттирующая БА (эпизодическая) считается самой легкой формой. Короткие приступы удушья возникают редко — менее 1 раз в неделю в дневное время, и не более 2-х раз в месяц в ночное время.
- Персистирующая БА (прогрессирующая), которая в свою очередь подразделяется на легкую, среднюю и тяжелую форму. При легком течении симптомы астмы отмечаются чаще, чем в эпизодической форме. Обострения могут привести к снижению физической активности и нарушению сна.
Для средней степени характерны ежедневные дневные приступы, и ночные ухудшения, отмечающиеся чаще 1 раза в неделю.
При тяжелом течении ежедневно возникающие симптомы протекают намного тяжелее – приступы отличаются своей продолжительностью. Зачастую отмечается астматический статус, который требует незамедлительных реанимационных мер.
Данная классификация актуальна лишь до начала лечения астмы. Пациенты, регулярно получающие адекватную терапию, могут не испытывать симптомов удушья.
Поэтому в последующем в клинической практике принято использовать классификацию, основанную на оценке степени контроля над заболеванием. Она помогает определить результат назначенной базисной терапии и в случае недостаточного эффекта корректировать её (уменьшать или увеличивать дозировку препаратов).
По степени контроля различают:
- хорошо контролируемую астму — которую определяют, при существенном улучшении или полном пропадании симптоматики на фоне получаемого лечения;
- частично контролируемую — при которой наблюдается уменьшение астматических приступов и обострений (не более 2-х раз в году);
- плохо контролируемую астму — при которой больной жалуется на выраженную симптоматику и частые обострения, не смотря на проводимые лечебные мероприятия. В таких ситуациях нужно выяснить, из-за чего нет положительного результата.
Причиной плохо контролируемой астмы у взрослых может быть неправильно подобранные препараты, несоблюдение врачебных указаний, плохая техника ингаляции, наличие сопутствующих заболеваний или же не устраненные факторы из жизни пациента, вызывающие приступ удушья.
При оценке контроля иногда используются опросники, где пациенту с бронхиальной астмой предлагается ответить на вопросы о его самочувствии за последние четыре недели:
| Критерии | Хорошо контролируемая | Частично контролируемая | Неконтролируемая | ||
| дневные симптомы больше 2-х раз в неделю | Да Нет | Ничего из указанного | 1 или 2 пункта из указанного | 3 или 4 пункта из указанного | |
| Ночные пробуждения из-за астмы | Да Нет | ||||
| Потребность в препаратах, купирующих приступ более 2 раз в неделю | Да Нет | ||||
| Снижение активности из-за астмы | Да Нет | ||||
При отрицательных ответах на все вопросы устанавливают хорошо контролируемое течение БА, при положительном ответе на 1 или 2 вопроса — частично контролируемую.
Положительные ответы на 3-4 вопроса указывают на то, что симптомы бронхиальной астмы у больного плохо контролируются.
Лечение обострения бронхиальной астмы в больнице
Лицам, страдающим астмой, обязательно нужно иметь дома два вида лекарств: для симптоматического лечения (снятия приступа) и для базисной терапии (осуществление контроля над болезнью). Первая группа лекарств – бронходилататоры (вызывают расширение бронхов): сальбутамол, саламол. Выпускаются в аэрозольной форме; прием осуществляется путем вдыхания 1-2 доз минимум дважды в сутки в период ремиссии и 4-8 раз в сутки при среднетяжелом ее обострении.
Вторая группа лекарств – ингаляционные глюкокортикостероиды (ИГКС): беклазон, пульмикорт. Они прекращают воспаление в бронхах, противодействуют аллергической реакции. Эти препараты являются основным терапевтическим средством и должны применяться ежедневно, минимум дважды в сутки вне обострения астмы (через 30 минут после приема бронходилататора) и по показаниям (по рекомендации врача) во время обострения.
Существуют лекарственные средства комбинированного действия, сочетающие в себе и базисные, и сиптоматические препараты, например, серетид и симбикорт. Конечно, удобнее пользоваться одним аэрозолем вместо двух, тем более что симбикорт можно применять по схеме гибкого дозирования до 8 раз в сутки: при ухудшении самочувствия пациент применяет лекарство чаще, при улучшении – реже.
В принципе, схема гибкого дозирования подходит и для традиционных противоастматических препаратов. Главное, чтобы астматик чувствовал приближение обострения и сразу же увеличивал частоту ингаляций, при затруднениях консультируясь со специалистом.
Лечение обострения астмы и в больнице, и дома завершается следующими результатами:
- купирование обструкции бронхов;
- восстановление ФВД до нормы;
- вывод из состояния гипоксии;
- подбор эффективной схемы лечения;
- составление и разъяснение больному подробного плана действий при наступлении возможных дальнейших обострений астмы.
Чем раньше будет начато лечение, тем оно эффективнее. Больной должен без паники адекватно оценить свое состояние и воспользоваться рекомендованным алгоритмом действий.
При первых признаках одышки следует до 3-х раз в течение часа принять (вдохнуть) бронходилататор (например, сальбутамол), чтобы купировать приступ удушья. Если в через час его состояние улучшится, свободное дыхание восстановится и ПСВ станет близкой к норме, больше ничего предпринимать не надо.

Важно определить и устранить провоцирующие ухудшение факторы: если оно случилось из-за ОРВИ, нужно начать лечение и позаботиться о поддержании иммунитета; при аллергии на пыль и резкие запахи ежедневно проводить влажную уборку без использования синтетических моющих средств, прекратить пользоваться парфюмерией, лаком для волос.
Бронходилататоры и ингаляционные глюкокортикостероиды (ИКГС) в первые 2-3 суток после обострения необходимо применять чаще, чем обычно (4-8 раз), затем перейти на привычные дозы.
Если же приступ удушья не проходит в течение часа на фоне применения бронходилататора и ИКГС, следует немедленно вызвать скорую помощь и приступить к приему системных кортикостероидов (например, преднизолона, упаковку которого обязательно должен иметь дома больной). Однократно следует принять 4-5 таблеток преднизолона.
Системный кортикостероид влияет на все обменные процессы в организме и оказывает мощное противовоспалительное, противоотечное, и противоаллергическое действие, резко уменьшает секрецию мокроты в бронхах. Улучшение состояния обычно наступает через 4-6 часов после приема преднизолона или подобного препарата.
Так как системные кортикостероиды имеют множество побочных эффектов (вызывают язву желудка, остеопороз и другие серьезные заболевания), их назначают короткими курсами по 4-10 дней с обязательным приемом защищающих слизистую ЖКТ препаратов (например, омеза). После купирования обострения кортикостероиды отменяют.
Во время лечения системными препаратами и после него больной продолжает принимать обычную базисную и симптоматическую терапию, если врач не назначил более высоких доз или не перевел пациента на другие препараты.
Практически всегда действие системных кортикостероидов значительно улучшает самочувствие больного в течение суток. Если же положительного ответа на бронходилататоры не наступает в течение часа, а на преднизолон – в течение 2-6 часов прогрессирует ухудшение состояния, то пациент принадлежит к группе риска смертельного исхода и ему требуется немедленная госпитализация.
При поступлении больного врач оценивает степень тяжести состояния, собирает историю болезни (когда и по какой причине началось ухудшение, какие лекарства принимались и с каким эффектом, были ли госпитализации по поводу астмы в текущем году, относится ли пациент к группе риска). При осмотре определяется, нет ли осложнений основного заболевания. Выполняются различные инструментальные и лабораторные исследования.
Лечение начинают до начала обследования. Через маску проводят насыщение легких пациента кислородом. Бронходилататоры вводят через небулайзер, при непроходимости бронхов из-за слизистых пробок – внутривенно или парентерально. При тяжелом обострении добавляют дополнительные бронходилататоры, эуфиллин (особенно эффективен для купирования приступов удушья у ребенка).
Основным терапевтическим средством служат системные кортикостероиды, вводимые в повышенных дозах парентерально, затем перорально. Снижение их дозировки производят постепенно, но не ранее, чем после улучшения показателей ФВД до нормальных значений. Другие виды лечения применяются редко и по конкретным показаниям: например, антибактериальная терапия – только при подтвержденной бактериальной инфекции.
Если предпринятые меры не вызвали адекватного ответа и состояние больного ухудшается, его переводят в отделение интенсивной терапии или в реанимацию.
Пациент готов к выписке, если:
- его физическая активность близка к норме;
- результаты лабораторного и инструментального обследования положительные;
- отсутствуют ночные приступы;
- потребность в сальбутамоле или аналогах не более 4-х раз в сутки;
- после ингаляции бронходилататора ПСВ больше 70%, суточные колебания не более 20%;
- больному подобрана адекватная состоянию базисная терапия, которую он продолжает после выписки принимать дома.
| Симптомы | Степень опасности | Препараты | Дальнейшие действия |
ПСВ __________
| нет | Продолжать лечение по обычной схеме | Посетить врача в назначенное время |
ПСВ от ________ до_______
| СРЕДНЯЯ ОПАСНОСТЬ | Продолжить лечение по усиленной схеме удвоить дозу беклазона принять однократно 4 таблетки пред- низолона (20 мг) | ОБЯЗАТЕЛЬНО ПОСЕТИТЬ ВРАЧА! |
ПСВ __________
| ВЫСОКАЯ ОПАСНОСТЬ! | Сальбутамол по 2 вдоха через 20 мин трижды принять 6 табл (30 мг) преднизолона | СРОЧНО ВЫЗВАТЬ СКОРУЮ ПОМОЩЬ! |
Лечение обострений бронхиальной астмы (астматических приступов) может производиться как дома, так и в условиях стационара. Амбулаторная терапия возможна при неосложненном течении приступа, легкой форме заболевания, наличии астмы в анамнезе. Плохо купирующиеся эпизоды бронхоспазма, в том числе астматический статус снимают в госпитальных условиях.
В домашних условиях
Для оказания помощи больному в домашних условиях следует выполнить ряд мероприятий:
- расстегнуть стесняющую одежду;
- обеспечить приток воздуха (открыть окна);
- успокоить больного;
- если это возможно, устранить контакт с аллергеном;
- дать таблетку антигистаминного средства (супрастин, тавегил, димедрол);
- использовать привычный больному ингалятор.
Ингаляционные бронхолитики применяют трижды с интервалом в 10-15 минут. Если после этого улучшение не наступило, необходимо вызвать бригаду СМП. Отсутствие эффекта от аэрозольных препаратов свидетельствует о развитии астматического статуса.
В стационаре
Купирование приступа бронхиальной астмы в стационаре производится комплексно. Внутривенно больной получает эуфиллин, глюкокортикостероиды, инфузионную терапию с применением солевых растворов. При аллергическом происхождении болезни возможно применение антигистаминных средств.

Помимо сказанного, больному проводят ингаляции бронхолитиков. Во время приступа процедуру повторяют каждые 20 минут, после – через каждые 4 часа на протяжении 3-5 суток. При значительном снижении уровня сатурации назначается оксигенотерапия через носовой катетер или кислородную маску. Астматический статус может стать причиной перевода пациента на искусственную вентиляцию легких.
Выписка больного осуществляется после возвращения показателей ОФВ к нормальным для этого человека цифрам и исчезновения клинических признаков бронхоспазма. Если подобные эпизоды происходят часто, требуется пересмотр базовой схемы лечения с переходом на 1 ступень ниже.
Таблица 2. Лечение обострений бронхиальной астмы
Первичная форма профилактики
Эта стадия профилактических мероприятий направлена, в первую очередь, на предотвращение причины заболевания, несмотря на отсутствие внешних признаков. Первичная профилактика бронхиальной астмы направлена на предупреждение заболеваний инфекционного характера, развивающихся в дыхательной системе, а также исключение возможности аллергической реакции.
Первичная профилактика заключается в следующем:
- особую роль в этой стадии профилактики играет условие проживания пациента. Если возникает такая необходимость, то пациенту может рекомендоваться смена места на экологически чистые природные зоны. Кроме того, больному астмой необходимо заниматься деятельностью, не связанной с вредными производствами и своевременно принимать противоастматические препараты;
- рекомендуется своевременно делать генеральную уборку в местах проживания больного, протирать пыль и увлажнять воздух. Это позволит избежать аллергического приступа, особенно у детей;
- рекомендуется отказаться от содержания домашних животных, включая аквариумных рыбок. Пользоваться бытовыми химическими веществами можно только с защитой (резиновые перчатки, маски и т.д.). Важную роль играет отказ от вредных привычек и дозированная физическая нагрузка в совокупности с закаливанием.
Причины возникновения бронхиальной астмы и факторы риска

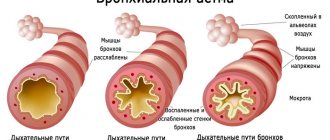
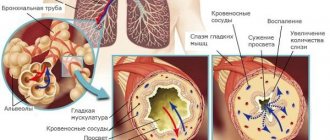
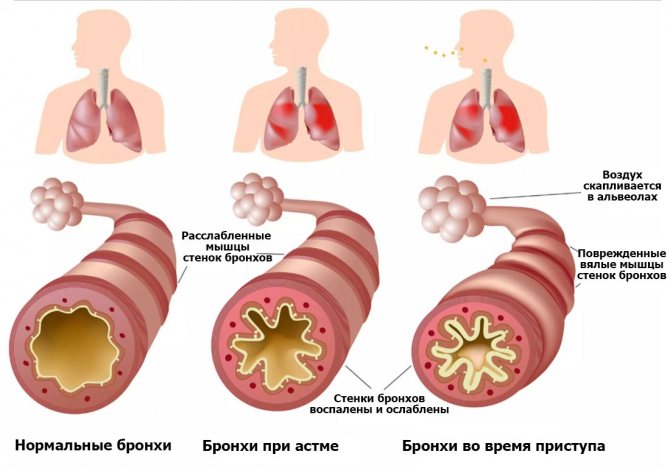
Существует много патологических факторов, которые негативно влияют дыхательную систему. Они провоцируют усиленную выработку бронхами секрета, сужение просветов в них. Из-за сужения просвета уменьшается количество воздуха, поступающего в организм, и у человека возникает кашель, удушье, чувство тяжести, заложенность в груди. Из-за недостатка воздуха, поступающего к мозгу, у человека развивается гипоксия, и он может умереть. Предотвратить это помогает соблюдение первичных и вторичных мер профилактики бронхиальной астмы.
Роль медицинской сестры в профилактике астматических заболеваний
Не только врачебное вмешательство и желание пациента снизить активность симптомов имеет значение на пути к выздоровлению. Именно роль медсестры в профилактических мероприятиях способно позволить сохранить активность пациентов и качество их жизни на протяжении длительного периода времени.
Работа медицинской сестры предусматривает причины появления тахикардии, а также определение нарушений в работе сердечно-сосудистой системы. Помимо этого в ее функцию входит регулярное измерение артериального давления (при астме оно значительно снижается) и определение степени тяжести осложнений у больного, которого сопровождает страх перед смертью от удушья. Как правило, причины удушья заключаются в спастических сокращениях мелких бронхиальных сосудов.
Если причины удушья устранены и отсутствуют осложнения, медсестра проводит ознакомительную беседу с больным по выполнению правильного дыхания, которое способствует предотвращению приступов бронхиальной астмы, рекомендуя осуществлять дыхание только через нос.
Медицинская сестра может оценивать результаты медицинского вмешательства и непосредственную реакцию пациента на проводимое лечение и мер по уходу. В том случае, когда на ее взгляд, этих мер недостаточно и работа проведена неверно, или, наоборот, некоторых назначений можно избежать, медицинская сестра обязана согласовать дальнейшие действия с лечащим врачом.
Основная роль профилактической работы принадлежит борьбе за здоровый образ жизни, особенно важно это для детей, так как будущее подрастающего поколения полностью лежит только на взрослых людях, и предупреждение возможных негативных последствий заболевания.
источник
Профилактика развития бронхиальной астмы и ее осложнений у детей и взрослых
Бронхиальная астма – это хронический воспалительный недуг, локализованный в верхних дыхательных путях. При нем у человека нарушается дыхание, его мучает сильный кашель. Согласно статическим данным, астма возникает у 10% населения, и с каждым годом количество больных растет.
Одна из причин этого – ухудшение экологии в местах проживания большого количества людей. Астма может появиться у любого человека и даже у маленького ребенка, поэтому родители хорошо должны знать о том, как избежать астмы. Этот вопрос особенно актуален для жителей крупных мегаполисов. О том, почему возникает болезнь и как осуществляется профилактика бронхиальной астмы, расскажем ниже.
Диагностика
Диагноз бронхиальная астма у взрослых выставляется на основании жалоб и анамнестических данных пациента, результатов лабораторных и инструментальных исследований.
Как правило диагностика начинается с опроса и физикального обследования больного. Во время опроса врач выясняет, когда и при каких обстоятельствах появились первые симптомы, что этому сопутствовало, как долго они продолжались и чем снимались.
Помимо этого, обязательно уточняется, страдает ли человек или члены его семьи аллергией, где он работает и нет ли у него профессиональных вредностей.
Довольно часто при опросе выясняется генетическая предрасположенность, то есть наличие БА у близких кровных родственников.
Крайне важно выяснить насколько часто человек ранее переносил ОРВИ, бронхит, пневмонию, определить наличие хронического синусита, сердечной недостаточности и других заболеваний сердечно-сосудистой системы.
Иногда для постановки диагноза достаточно и рассказа пациента. Но зачастую для его подтверждения на усмотрение врача могут назначаться:
- Функциональное исследование легких — спирометрия. Этот метод обследования помогает косвенно подтвердить обструкцию (сужение) дыхательных путей. Спирометрия представляет собой процедуру, во время которой человек должен дышать в специальный прибор. Во время выполнения определенных дыхательных движений спирометр регистрирует объем и скорость потока воздуха, поступающего в легкие и выходящего из них. Так оценивается скорость выдоха, которая снижена у пациентов с БА.
- Цитологическое исследование мокроты — является одним из ключевых анализов при диагностике бронхиальной астмы. По его результатам можно предположить причину возникновения болезни, и исходя из этого, подобрать правильное лечение.
- Анализ крови на иммуноглобулин Е (igE) — предназначен для установления уровня igE в крови, повышение которого будет указывать на общую аллергическую настроенность организма.
- Кожные (аллергологические) пробы — позволяют определить маркер аллергии. Скарификационное тестирование на аллергены осуществляется с предполагаемыми раздражителями, которые могут вызывать у больного приступ астмы. Проба считается положительной, когда при нанесении раствора аллергена, на коже появляется покраснение или отек.
В некоторых случаях для получения точной клинической картины и оценке реактивности бронхов используются провокационные ингаляционные пробы. Они назначаются в исключительных случаях, когда затруднена диагностика бронхиальной астмы.
Для подтверждения диагноза и исключения других болезней дополнительно могут быть проведены компьютерная томограмма легких, бронхоскопия, УЗИ щитовидной железы или другие обследования.
Причины развития заболевания
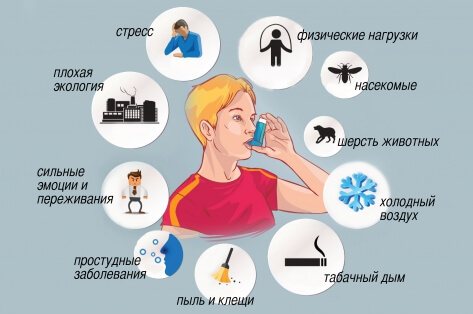
Причины обострения зависят от разновидности бронхиальной астмы и аллергена, на который реагирует пациент. Наиболее часто состояние больного ухудшается под воздействием следующих факторов:
- пыльца растений;
- шерсть животных;
- пыль;
- лекарственные препараты, в частности аспирин и другие НПВП;
- перемена погоды;
- курение;
- профессиональные факторы (работа в горячем цеху, контакт с ингаляционными токсинами);
- инфекционное поражение бронхов (бронхит);
- нервные потрясения.
Помимо сказанного, постоянные обострения астмы возникают при аутоиммунном варианте заболевания. Его характерной особенностью является непрерывно рецидивирующее течение. В основе патогенеза – выработка антител к собственной легочной ткани. Эта форма болезни практически не выводится на ремиссию, бронхи слабо реагируют на введение гормонов и бронхолитиков.
Чтобы контролировать течение астмы, нужно понять, что ее спровоцировало. Раздражающие факторы запускают усиленное производство бронхами секрета, сужают просвет. Сужение просвета уменьшает объем воздуха, возникает кашель, чувство удушья и тяжести в области грудной клетки. Кислородное голодание может стать причиной гипоксии и как результат – летального исхода.
- Аллергены – пыль, пыльца, шерсть пух, перья, клещи, краска, духи с резким ароматом. Скопление аллергенов можно обнаружить в мебели, коврах, игрушках. Среди пищевых продуктов к аллергенам относят: яйца, рыбу, цитрусовые, персики, орехи;
- Инфекционные заболевания в хронической стадии, они вызывают бронхиальный спазм;
- Неправильное питание: употребление большого количества фаст-фуда, жирного, соленого. Соль задерживает воду в организме, способствуя повышению давления, а лишний вес негативно сказывается на работе сердечно-сосудистой системы;
- Климат – для астматиков вреден жаркий, сухой, очень холодный, влажный климат. Жара развивает астму, а холод вызывает бронхиальный спазм;
- Неблагоприятная экологическая обстановка – для больных астмой противопоказана жизнь в крупных и промышленных городах. Заводы выделают вредные вещества, недостаток кислорода – одна из причин бронхиального спазма;
- Стрессы, страхи, волнения – они учащают сердцебиение, повышают уровень артериального давления. Частое дыхание пациента приводит к нехватке воздуха и развитию приступа;
- Курение – табак содержит токсины, раздражающие слизистую оболочку горла, разъедающий бронхиальный защитный слой. Смолы оседают на стенках дыхательных органов;
- Физическая перегрузка – повышаются показатели артериального давления, ускоряется дыхание, увеличивается частота сердечных сокращений. Физическая нагрузка должна быть умеренной и сопровождаться отдыхом.
Пациентам в группе риска рекомендуется посетить лечащего врача, получить памятку , содержащую советы по профилактике и следовать им.
- Наследственности. В группе риска дети, чьи родители, или один из них болен астмой, заболевание проявляется в любом возрасте;
- Гиперактивности бронхов;
- Нарушений иммунной системы – слабый иммунитет – одна из причин частых проявлений заболеваний дыхательных органов, появлению бронхиальных спазмов. Повышенная работоспособность иммунитета делает человека чувствительным к аллергенам, развивая астматический синдром;
- Эндокринные заболевания – проявляются при чувствительности пациента к определенным аллергенам.
- Хрипами
- Одышкой
- Сильным кашлем
- Частым, поверхностным дыханием
- Бледностью кожи
- Тахикардией
- Головокружением и головными болями
Уровни контроля бронхиальной астмы зависят от ее типа и фазы. У заболевания есть три формы:
- Экзогенная – спровоцированная аллергенами неинфекционной природы, проникшими в бронхи и вызывавшими приступ удушья;
- Эндогенная – возникает после инфекционного заболевания переохлаждения, физической нагрузки, стрессов. Иногда развивается после употребления аспирина и некоторых продуктов питания;
- Смешанная – вызвать ее могут как внутренние, так и внешние факторы.
- Интермиттирующую – самая легко контролируемая фаза. Приступы проявляются несколько раз в месяц;
- Легкую персистирующую – приступы проявляются несколько раз в неделю, не чаще двух раз за сутки;
- Персистирующую среднюю – приступы возникают ежедневно;
- Персистирующая -тяжелая – контролировать заболевание на этой стадии тяжело, больной не может двигаться и спать из-за постоянных приступов. Обычно такие пациенты помещаются в стационар, где находятся под постоянным медицинским наблюдением для исключения риска летального исхода.
- Часто переносят простудные заболевания
- Игнорируют первые признаки острых респираторных заболеваний, работая с плохим самочувствием
- Не контролируют физическую нагрузку
- Испытывают подавленность и усталость
Профилактика подразумевает соблюдение правил предосторожности, своевременный визит к врачу предотвратит развитие патологии и осуществлять контроль за ее течением. Отсутствие лечения и профилактических мер приводит к развитию заболевания и переходу в тяжелую фазу.
Такая патология, как бронхиальная астма, возникает под влиянием ряда способствующих, или провоцирующих факторов (триггеров):
- генетическая предрасположенность;
- наличие избыточного веса;
- инфекции (преимущественно вирусные);
- нерациональное питание;
- контакт с аллергенами;
- лекарственная терапия;
- курение (активное и пассивное);
- чрезмерные физические нагрузки;
- стресс.
В то же самое время нельзя, как при инфекции либо травме, установить четкую связь между действием триггера и развитием патологии. Так, генетическая предрасположенность или постоянный контакт с табачным дымом, аллергенами не означает, что человек заболеет астмой. Обостренная чувствительность бронхов к раздражителям – гиперреактивность – формируется в разных условиях, и присутствие способствующих факторов лишь повышает риск, но не является прямой этиологической (причинной) основой.
БА, обусловленная генетической предрасположенностью, обычно развивается в детском возрасте и характеризуется формированием индивидуальной иммунной чувствительности (сенсибилизации) к аллергенам различной природы. В ходе диагностики выполняется оценка анамнеза – совокупности сведений о течении заболевания, полученных посредством опроса.
Профилактика обострений астмы
Профилактика обострений бронхиальной астмы включает в себя множество мероприятий. К числу наиболее значимых мер относится:
- отказ от курения;
- нормализация режима труда и отдыха;
- санация очагов хронической инфекции в организме;
- рациональное питание с отказом от потенциальных аллергенов;
- исключение контакта с триггерными факторами в быту;
- регулярные осмотры терапевтом, если симптоматику болезни удается держать под контролем. При нестабильном течении пациент должен наблюдаться у пульмонолога и являться на осмотры не реже 1 раза в 2-4 недели.
БА – тяжелое заболевание бронхолегочной системы, сопровождающееся хроническим воспалением и эпизодическими приступами бронхоспазма. Является полностью управляемым. Современные лекарственные средства дают пациенту возможность достичь ремиссии и поддерживать ее на протяжении долгих лет. Залог успешной терапии — строгое выполнение назначений и рекомендаций лечащего врача.
Профилактика у детей
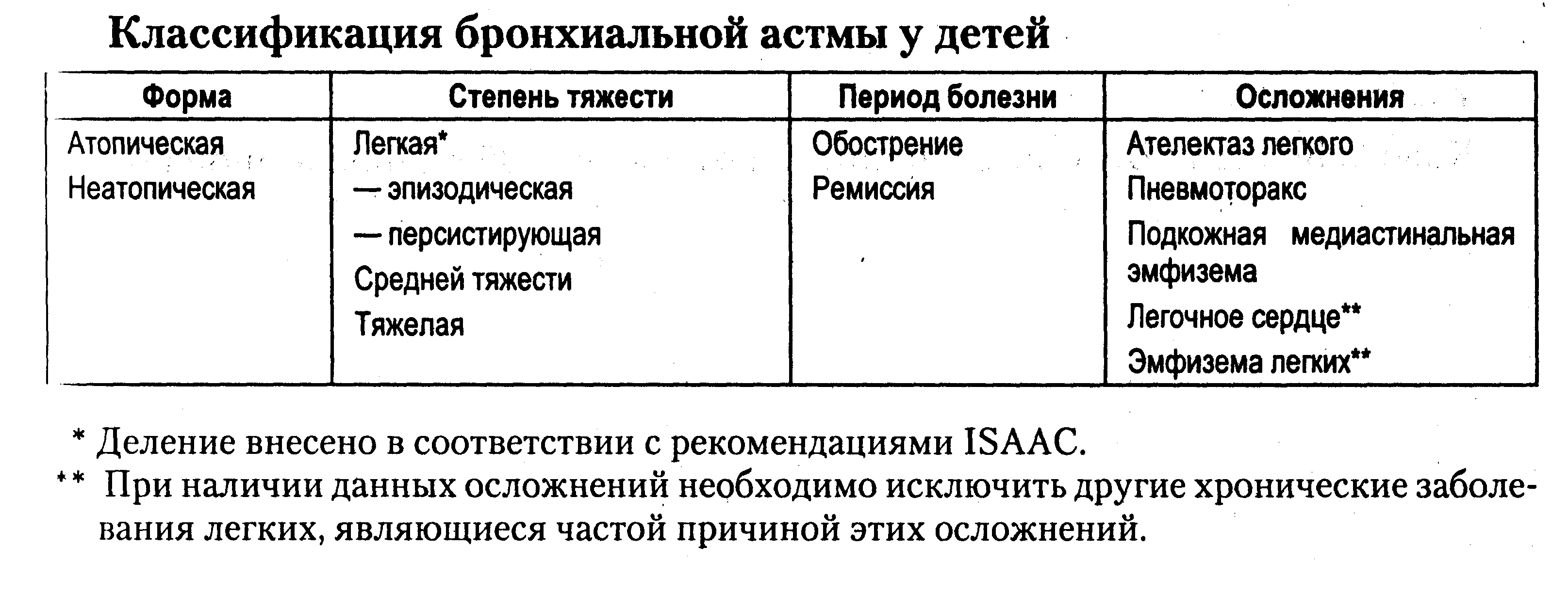
Профилактика бронхиальной астмы у детей также очень важна. Она поможет предотвратить появление у них этого опасного недуга. Особенно тщательно нужно следить за детьми, которые не достигли 1 года. Именно им родители начинают давать первый прикорм и взрослые продукты, на которые у ребенка может возникнуть аллергия. Также недуг может появиться у детей, родственники которых страдают от астмы.
Профилактика бронхиальной астмы у детей основывается на соблюдении следующих мер:
- первые полгода давать малышу только грудь. Именно грудное молоко помогает ребенку улучшить иммунитет и нормализовать микрофлору кишечника. Помните, что малыши, питающиеся смесью, часто получают вместе с ней возможные аллергены;
- вводить прикорм небольшими порциями и только после того, как малышу исполнилось 6 месяцев. Большое разнообразие ребенку не требуется. Не начинайте прикорм с апельсинов, лимонов, клубники, меда, яиц, какао, магазинных детских пюре и пакетированных соков с большим количеством консервантов. Такая профилактика не способствует предупреждению бронхиальной астмы у ребенка;
- каждый день выходить с ребенком на воздух, мыть полы в комнате, где он находится, всей семьей перейти на здоровое питание;
- соблюдать с малышом правила личной гигиены.
Не только родители должны заниматься первичной и вторичной профилактикой бронхиальной астмы у детей. Также данные процедуры проводит и медсестра. Она:
- контролирует сердечно-сосудистую систему, выявляет патологии на начальной стадии;
- измеряет артериальное давление у ребенка;
- обучает ребенка правильно дышать и заниматься профилактикой. Такие методы предупреждают появление приступов;
- оценивает эффективность терапии. Если эффекта нет, то медсестра отправляет малыша к педиатру. Он должен поменять схему лечения, назначить другие лекарства.