Существуют болезни, способные в течение очень короткого времени довести здорового человека до состояния, с крайне неблагоприятными прогнозами. Одно из них — синдром Лайелла (токсический эпидермальный некролиз). Он начинается с резкого ухудшения самочувствия, с больного сходит кожа, выпадают волосы, один за другим отказывают внутренние органы. Впервые патология была описана в 1956 году шотландским дерматологом А.Лайеллом. Он лично наблюдал четыре подобных случая, потом по его инициативе был произведен опрос всех врачей, имеющих практику в Великобритании. Удалось собрать 128 эпизодов и по ним детально изучить механизмы развития болезни.
Этиология и патогенез
С 1970 года составляется ежегодная статистика распространения синдрома Лайелла, что позволило выделить частоту заболевания. Оно встречается в 1,3% случаях на один миллион населения в год. Смертность высока: 60% больных с таким диагнозом погибает.
Дискуссии о причинах происхождения синдрома, о механизмах его развития продолжаются до сих пор. Пока хорошо изучена только одна форма патологии – лекарственная. Она развивается после формирования нарушений способности человеческого организма к обезвреживанию промежуточных реактивных метаболитов, скапливающихся в клетках после приема тех или иных медикаментов. Они, вступая в реакцию с метаболитами тканей, формируют антигенный комплекс, вызывающий определенный иммунный ответ. Вот он и дает толчок развитию аллергической реакции.
Спровоцировать формирование антигенного комплекса могут и токсины, образующиеся в большом количестве в момент распада микробов. Из-за сбоев в работе системы обезвреживания они не выводятся естественным путем, в результате происходит соединение антигенов с белками эпидермальной клетки. Иммунная система воспринимает его как «чужака» и включает защитный режим, направленный на его уничтожение. В результате развивается реакция, которая приводит к некрозу эпидермальных клеток.
Патогенез можно сравнить с синдромом отторжения донорского органа, который развивается из-за несовместимости. Роль чужеродной ткани (в нашем случае) играет собственный кожный покров больного. Самым вероятным фактором провокатором считается острый инфекционный процесс, связанный с заражением стафилококками.
Группы риска
Сегодня доказана генетическая предрасположенность к синдрому Лайелла. Ученые считают, что наличие в организме человека хронического очага инфекции (тонзиллита, синусита, холецистита) увеличивает риски заболевания. Чаще болеют женщины, прямой зависимости роста частоты патологии от возраста пациентов не было выявлено.
В группе риска все, кто перенес синдром Лайелла в раннем возрасте. У детей в большинстве случаев заболевание имеет инфекционную этиологию. Пусковой момент его развития связывают с течением ОРВИ и прошедшей по этому поводу терапией с применением нестероидных противовоспалительных препаратов. Второй по частоте фактор-провокатор – поражение организма стафилококками.

У взрослых в группе риска те, кто постоянно испытывает нервные перегрузки, психологическое перенапряжение, кто длительное время находится в депрессивном состоянии, кто занимается самолечением и без контроля пьет разные лекарственные препараты. Нельзя без назначения принимать сульфаниламиды, антибиотики, противосудорожные средства, противовоспалительные и обезболивающие препараты, витамины и контрастные вещества, используемые при проведении рентгенографии. С осторожностью стоит выбирать БАДы, иммунодепрессанты и иммуномодуляторы.
В особую группу риска входят люди с ВИЧ статусом. У них частота случаев в тысячу раз выше, чем в общей популяции.
Причины появления патологии
Современная медицина выделяет несколько вариантов болезни, которые зависят от первопричины. Первый — это аллергия на процесс инфекционного характера, зачастую обусловленная жизнедеятельностью золотистого стафилококка. Патология чаще всего встречается у детей и характеризуется тяжелым течением.
Второй вариант — злокачественная пузырчатка, появившаяся из-за приема некоторых медикаментов (антибиотиков, сульфаниламидов, ацетилсалициловой кислоты, противосудорожных, противотуберкулезны, противовоспалительны и обезболивающих препаратов). Нередко развитие подобного синдрома связано с одновременным использованием нескольких лекарственных средств. В последнее время были случая появления синдрома из-за использования витаминных комплексов, БАДов, проведения рентгенографии и т. д.
Формы и виды болезни
Специалисты, учитывая разную этиологию патологии, выделили следующие формы заболевания:
- Лекарственная развивается вследствие медикаментозного воздействия.
- Стафилогенная возникает как осложнения течения бактериальной инфекции. Такая форма развивается только у малышей. Она не зависит от употребления лекарств и не приводит к летальному исходу. Прогнозы при таком диагнозе всегда благожелательны.
- Идиопатическая форма. К ней относят все случаи, в которых не удается выявить пусковые моменты заболевания.
- Форма, протекающая со вторичными патологиями. В эту группу входят те эпизоды, при которых Лайелла синдром развивается на фоне псориаза, ветряной оспы, опоясывающего лишая или пузырчатки.
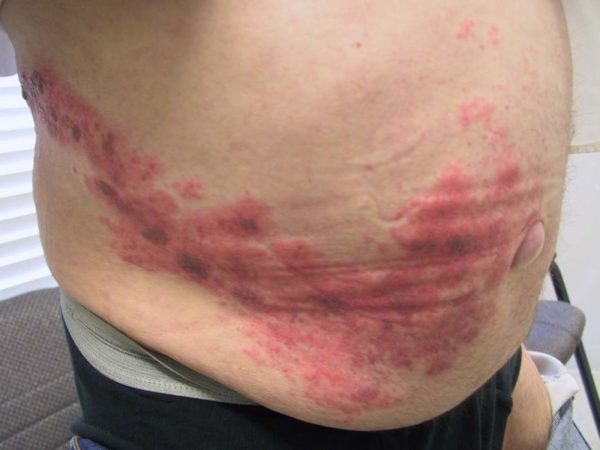
Острое течение любой формы имеет одинаковую клиническую картину.
Симптомы и признаки
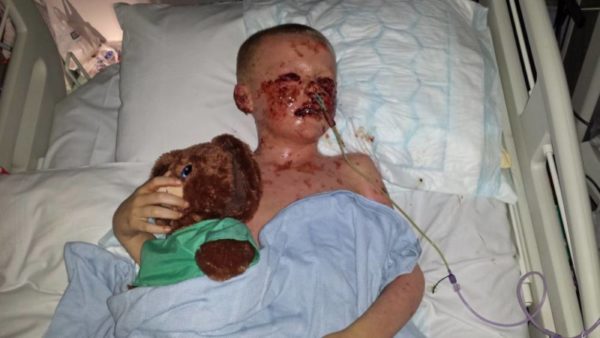
Болезнь стартует внезапно, состояние больного постоянно ухудшается, за короткое время (5-6 часов) может случиться летальный исход. Вот почему так важно знать, что это такое -токсический некролиз ткани эпидермиса.
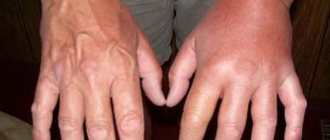
Вначале фиксируется резкая гипертермия кожного покрова. Его температура поднимается до максимально высоких температур, на поверхности воспаленного участка образуются единичные красные пятна, которые быстро приобретают бурый цвет. Вокруг они окружены отечной тканью. Пораженные элементы быстро сливаются в одно большое пятно, любое прикосновение к нему рождает сильную боль.
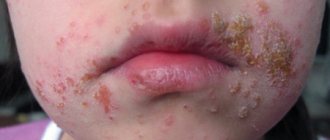
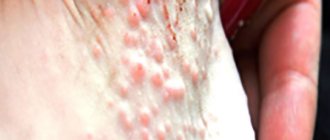
Затем на месте красных пятен возникает огромное количество больших (по размеру с ладонь) пузырей, заполненных серозной жидкостью. Внешне они сильно напоминают ожоговые волдыри. После самопроизвольного вскрытия на их месте остаются кровоточащие язвы, похожие на эрозии. Если воспаленную кожу задеть, ее эпидермальный слой начнет отслаиваться.

Параллельно с поражением кожного покрова наблюдается изменение слизистых оболочек. Они покрываются трещинами и ссадинами, вызывающими сильную болезненность. Даже при легком прикосновении к ним участки с нарушенной целостностью начинают кровоточить. Прием пищи становится затрудненным.
Описываемая реакция способна затрагивать и внутреннюю оболочку носоглотки, бронхов, желудочно-кишечного тракта, мочеиспускательного канала. По мере прогрессирования болезни подобные состояния вызывают необратимые последствия, поэтому смертность очень высока.
Повреждение кожных покровов и слизистых оболочек сопровождается невыносимыми головными болями и мучительной жаждой. Со временем происходит обезвоживание организма, пациент становится заторможенным, кровь сгущается. Это тоже осложняет работу всех внутренних систем. В результате некроза эпидермиса образуются токсины, они оказывают негативное воздействие на головной мозг. Открытые раны на теле дают толчок развитию гнойных воспалительных процессов, происходит закупорка сосудов, что вызывает нарушение кровообращения. Вот почему так важно оказывать медицинскую помощь больному при появлении первых симптомов недомогания.
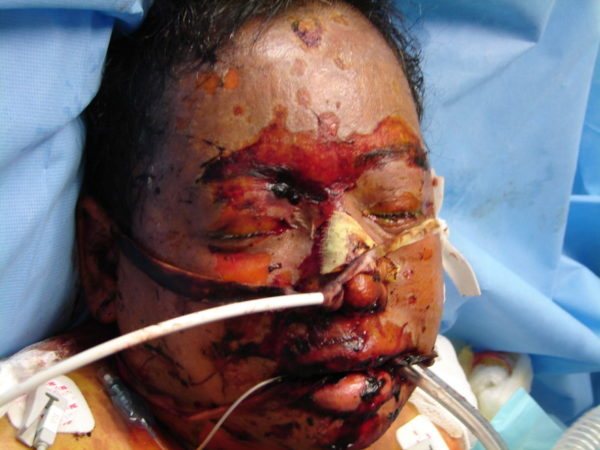
Механизм развития болезни
Огромное значение в развитии патологии отведено наследственности к аллергиям. В клинической картине большого количества пациентов имеются указания на болезни аллергической природы:
- аллергическую астму;
- дерматит;
- поллиноз;
- ринит и т. д.
Белок в коже таких больных соединяется с внедренным лекарственным веществом, формируя антиген при симптоме Лайелла. Так человеческий иммунитет не только реагирует на введенный медикамент, но и на кожный покров пациента. Этот процесс похож на отторжение организмом имплантата, в котором за имплантат иммунитет воспринимает кожу больного.
Основу синдрома составляет так называемый феномен Санарелли-Шварцмана, который представляет собой реакцию иммунной системы, приводящую ко сбоям в регуляции расщепления белков и скоплению в организме продуктов распада. В итоге внутренние системы и органы страдают от поражения токсинами. Это, в свою очередь, нарушает функционирование органов, отвечающих за токсическое обезвреживание, что усугубляет положение, приводя к изменению электролитного и водно-солевого баланса. Эти процессы ухудшают состояние больного при наличии синдрома Лайелла и могут с легкостью привести к его смерти.
Характерные симптомы синдрома
Начало болезни сопровождается бесконтрольным и спонтанным увеличением температуры до 40 градусов. За два-три часа на кожном покрове возникают болезненные образования, которые могут немного сливаться.
Спустя двенадцать-пятнадцать часов на местах с виду здорового кожного покрова начинается отслаивание эпидермального слоя. Этот процесс сопровождается образованием пузырьков различной величины. После их вскрытия на коже остаются заметные эрозии, окруженные отечным кожным покровом. Из пузырей выделяется кровянистая субстанция, которая приводит к сильному обезвоживанию организма.
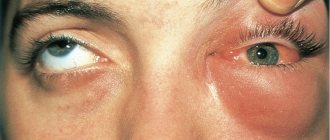
При наличии рассматриваемого синдрома наблюдается также отслаивание кожи в ответ на несущественное воздействие на ее поверхность. Кожный покров при этом быстро краснеет и болит при пальпации. Иногда все это может сопровождаться обильной сыпью. У маленьких детей болезнь Лайелла зачастую начинается с признаков конъюнктивита.
Диагностика
При подтверждении диагноза большое значение имеет правильная оценка существующей клиники и площади поражения кожного покрова. В зависимости от этого показателя осуществляется дифференциальная диагностика синдрома Лайелла от синдрома Стивена-Джонсона.
Обязательно проводятся лабораторные исследования крови. При описываемой патологии обнаруживается:
- низкое эозинофильное количество или их абсолютное отсутствие;
- уменьшение количества лейкоцитов;
- увеличение палочкоядерных и нейтрофилов;
- низкие показатели белка;
- повышение глобулинов.
Печеночные пробы показывают завышенные показатели всех существующих норм, почечные пробы позволяют выявлять высокий уровень мочевины. Электролитный баланс нарушен. С целью уточнения диагноза может быть произведена биопсия отслоенного участка кожи. Она должна подтвердить отслаивание всего эпидермиса. Для сравнения: при синдроме «обожженной кожи» отслаивается только роговой его слой.

При подозрениях на лекарственную форму врач может назначить иммунологический тест. При помощи него удается найти медикаментозный препарат, прием которого спровоцировал развитие такой аллергической реакции. Важно при составлении терапевтической схемы исключить его из медицинского протокола.
Основные методики диагностики
Общий анализ крови при наличии заболевания позволяет идентифицировать воспалительный и инфекционный процесс. Отсутствие или уменьшение количества эозинофилов в составе крови — признак, который дает возможность отличить иные аллергические реакции от синдрома Лайелла. Данные, полученные в ходе коагулограммы, могут свидетельствовать о чрезмерной свертываемости крови. Биохимия крови и анализ мочевыделений дают возможность обнаружить сбои в работе почек и производить контроль состояния больного при терапии.
Одной из основных задач диагностики является определение медикаментозного средства, спровоцировавшего реакцию, потому что его повторное использование может привести к летальному исходу больного. Идентифицировать вещество-провокатор можно с помощью иммунологического тестирования. На причинный препарат может указывать интенсивное размножение клеток иммунитета, появляющееся из-за его внедрения в образец крови, который был предварительно взят у больного.
Гистологическое обследование и биопсия кожного покрова позволяют узнать о состоянии поверхностных эпидермальных клеток. В глубине тканей может наблюдаться формирование пузырьков, отеки и массовая локализация иммунных клеток.
Методы лечения
Самостоятельно бороться с синдромом Лайелла нельзя, вся необходимые мероприятия могут осуществляться только в условиях стационара, в палатах интенсивной терапии или в ожоговых центрах. Больного необходимо предварительно полностью раздеть и уложить на специальную кровать, которая способна производить обдув тела больного при помощи струй, выпускающих стерильный воздух. Первая цель терапии – снять болевые ощущения, устранить повышенную чувствительность кожи, остановить процесс развития токсикологической реакции. Для этого проводится:
- Каскадная плазмофильтрация (очищение крови). Если нет технической возможности ее выполнить, применяется гемосорбация. Чем раньше будут выполнены эти процедуры, тем благоприятнее прогноз. Если они проводятся в течение первых двух суток от начала заболевания, возникает возможность быстрого выздоровления.
- Массивная системная терапия препаратами из группы кортикостероидов. Схемы приема разрабатываются в каждом конкретном случае с учетом возраста и веса больного.
- Введение внутривенных иммуноглобулинов. Применение таких средств позволяет снижать частоту бактериальных осложнений и предотвращать развитие патологического процесса.
- Гипербарическая оксигенация. Эта процедура способствует увеличению кислородной емкости крови.
Каждые 72 часа больного должны осматривать врачи, чья специализация предполагает лечение заболеваний, связанных с поражением слизистых оболочек.
Для предотвращения обезвоживания больного постоянно нужно выпаивать. Ему можно давать теплую воду, в которой предварительно были растворены порошковые средства, способные восстановить регидратацию («Регидрон», «Оралит»).
Местная терапия
Обработка кожного покрова осуществляется по принципу терапии ожогов. На эрозивные поверхности накладываются стерильные повязки, предварительно они обрабатываются кремами и мазями, в составе которых есть гормоны и антибиотики («Метилпреднизолон», «Контрикал», «Преднизолон»).
Важно понимать, что заболевание нельзя лечить народными средствами. Любая подобная инициатива способна закончиться появлением осложнений. Самое распространенное из них – присоединение бактериального компонента. Оно значительно ухудшает состояние больного.
Высока частота встречаемости пневмонии, пиодермии и сепсиса. Практически всегда течение заболевания сопровождается ухудшениями сердечной деятельности, появлением дыхательной недостаточности. В тяжелых случаях возможна остановка работы почек и, как следствие, летальный исход от отравления токсинами. Обезвоживание приводит к увеличению густоты крови. Это явление способствует образованию тромбов в легочной и в сердечной системе. И это тоже мгновенная смерть.
Нарушение целостности слизистой внутренних органов сопряжено с риском появления обширных внутренних кровотечений. При поражении конъюнктивы глаз становится возможным развитие слепоты. После терапии она пропадает, но у пациента надолго остается фотофобия.
Синдром Лайелла – описание
Синдром Лайелла (токсический эпидермальный некролиз) — наиболее тяжёлый вариант аллергического буллёзного дерматита. Назван в честь шотландского дерматолога Алана Лайелла (1917—2007), который впервые в 1956 году сделал подробное описание данного заболевания.
Чаще всего синдром Лайелла представляет собой реакцию на лекарственные препараты (антибиотики, сульфаниламиды, НПВС).
История
Впервые эту патологию описал в 1956 году шотландский дерматолог Алан Лайелл. Он систематизировал 11 сообщений о 14 случаях этого заболевания, 4 из которых наблюдал лично.
Лайелл заменил принятое ранее обозначение «острый пемфигус» на «токсический эпидермальный некролиз» (ТЭН). Дело в том, что у всех пациентов о. Сыпь и послужила основным диагностическим признаком для выделения новой нозологической единицы. Термин «токсический» Лайелл ввел, полагая, что заболевание вызывается токсемией — циркулирующим в организме определенным токсином. «Некролиз» — медицинский неологизм, придуманный самим Лайеллом, скомбинировавшим в нем основной клинический признак — «эпидермолиз» и гистопатологический признак — «некроз».
Также Лайелл отметил тяжесть поражения слизистых оболочек и необычную слабость воспалительных процессов в дерме — «дермальное безмолвие».
В научном мире заболевание получило имя своего первооткрывателя еще при жизни Лайелла — в 60‑е годы. Однако сам дерматолог всегда использовал обозначение ТЭН.
В 1967 году, проведя целевой опрос коллег по всей Великобритании, Лайелл представил самое обширное на сегодняшний день обобщение по ТЭН — 128 случаев заболевания. В том же году он описал 4 формы ТЭН, соответствующие определенной этиологии: стафилококковая, лекарственная, смешанная и идиопатическая.
В настоящее время стафилококковая форма синдрома Лайелла выделена в отдельную нозологическую единицу: стафилококковый синдром ошпаренной кожи (staphylococcal scalded skin syndrome, SSSS, L00 по МКБ-10).
Способы профилактики
Специфической профилактики пока нет, само заболевание до конца не изучено, неизвестны все факторы, которые способны спровоцировать начало сложной системной аллергической реакции. Специалисты советуют всем без исключения пить лекарства только по назначению, строго соблюдать предписанные дозировки и каждый раз сообщать своему лечащему врачу о побочных реакциях, возникающих как ответ на применяемые средства. Нельзя одновременно принимать более пяти разных препаратов. Самолечение людей, у которых есть предрасположенность к аллергии, считается недопустимым.
Меры профилактики
Каждый родитель должен знать меры по профилактики для предупреждения появления аллергических реакций в организме у ребёнка и тем более синдрома Лайелла. Необходимо выполнять простые правила, они помогут сохранить здоровье малыша:
- не заниматься самолечением ребёнка, принимать только медикаменты, прописанные врачом;
- укреплять защитные силы организма малыша с рождения;
- при появлении странных реакций на коже не ждать развития болезни, а обращаться за помощью к специалистам;
- каждый родитель должен знать и помнить, на какие лекарственные препараты у ребёнка аллергия, особенно на антибиотический ряд;
- всегда при назначении медикаментов педиатром проговаривать название аллергического вещества, не дожидаясь вопроса от доктора;
- не использовать в лечение ребёнка медикаменты, у которых вышел срок годности или были подвергнуты неправильному хранению;
- в домашней аптечке всегда должно находиться антигистаминное средство.
Простые меры профилактики помогут избежать синдрома Лайелла и сохранить здоровье не только детей, но и всей семьи. Не стоит рассматривать синдром Лайелла как приговор. Если человек вовремя предпринял меры по оказанию первой помощи и в кратчайшее время обратился к специалистам, шансы на полное восстановление организма велики.
Прогноз
Если диагноз подтвержден, прогнозы всегда серьезные. В процентном соотношении смертность колеблется в пределах 35-70%. Многое зависит от того, какие прогностические факторы удается выявлять у каждого конкретного больного. На Западе сегодня разработана шкала, по которой можно рассчитывать тяжесть состояния и делать точные прогнозы. Учитывается возраст больного, частота сердцебиения, наличие или отсутствие онкологического заболевания, площадь пораженной поверхности, уровень мочевины в крови, уровень бикарбонатов плазмы и глюкозы.
Наиболее высокие показатели летального исхода у лиц младшей возрастной категории, у пожилых людей, у пациентов, в анамнезе которых значатся иммунодефицитные состояния. Больной умирает от осложнений.