Причины, провоцирующие крапвницу
Экзогенные:
- Физические: механические, температурные, химические.
- Продукты питания.
- Растительные вещества.
Эндогенные:
- Патологические изменения мочевыделительной системы, печени, кишечника, ротовой полости, носоглотки, половых органов, глистные инвазии.
- Поражение вегетативного отдела нервной системы.
Независимо от причины у разных видов крапивницы запускается одинаковый механизм развития патологических изменений. Главную роль в формировании ведущего симптома крапивницы – волдыря – играют тучные клетки, которые представляют собой одно из звеньев клеточного иммунитета. При попадании в организм чужеродного агента, тучные клетки активизируются и выбрасывают в кровь биологически активные реагенты – медиаторы. Основным медиатором, расширяющий капилляры, увеличивающий их проницаемость и обеспечивающий периваскулярный отек – является гистамин. В результате его действия происходит отек сосочкового слоя дермы, межклеточная жидкость накапливается, что заканчивается образованием волдырей.
Патогенез
Внезапная экзантема распространяется от человека к человеку, чаще всего, воздушно-капельным путем или при контакте. Пик заболеваемости – весна и осень. Приобретенная HHV-6 инфекция встречается преимущественно у младенцев 6-18 месяцев жизни. Почти все дети инфицируются в возрасте до трех лет и сохраняют иммунитет на всю жизнь.
Наиболее показательным является то, что инфекция HHV-6, приобретенная в детском возрасте, приводит к высокой частоте серопозитивности у взрослых. В Соединенных Штатах Америки и многих других странах почти все взрослые серопозитивны. Основные механизмы передачи HHV-6 недостаточно изучены. HHV-6 персистирует после первичного инфицирования в крови, дыхательном секрете, моче и других физиологических секретах.
По-видимому, источником заражения младенцев становятся тесно контактирующие с ними взрослые, носители HHV-6; также возможны другие способы передачи Относительная защита новорожденных от первичной инфекции до тех пор, пока есть материнские антитела, указывает на то, что антитела сыворотки обеспечивают защиту против HHV-6.
https://www.youtube.com/watch?v=upload
Первичная инфекция отличается виремией, которая стимулирует продукцию нейтрализующих антител, что приводит к прекращению виремии. Специфические антитела IgM появляются в течение первых пяти дней от начала клинических симптомов, в последующие 1-2 месяца IgM снижаются и в дальнейшем не определяются. Специфические IgM могут присутствовать при реактивации инфекции и, как указывают многие авторы, в небольшом количестве – у здоровых людей.
Специфические IgG повышаются в течение второй и третьей недели, с возрастанием их авидности в дальнейшем. IgG к HHV-6 персистируют всю жизнь, но в более низких количествах, чем в раннем детстве. Уровни антител могут колебаться после перенесенной первичной инфекции, возможно, в результате реактивации латентного вируса.
Существенное возрастание уровня антител, по данным некоторых ученых, наблюдается в случае заражения другими вирусами с похожими DNA, например, HHV-7 и CMV. В наблюдениях некоторых исследователей указывается, что у детей в течение нескольких лет после первичной инфекции может снова происходить четырехкратное нарастание титра IgG к HHV-6, иногда вследствие острого заражения другим агентом, нельзя исключить и возможной реактивации латентного HHV-6.
В литературе описано, что возможна реинфекция другим вариантом или штаммом HHV-6. Клеточный иммунитет является важным в контроле первичной инфекции HHV-6 и впоследствии в поддержании латентного состояния. Реактивация HHV-6 у иммунологически скомпрометированных больных подтверждает важность клеточного иммунитета.
Острая стадия первичной инфекции связана с увеличенной клеточной активностью NK, возможно, через IL-15 и индукцию IFN. В изучениях in vitro отмечалось снижение репликации вируса под влиянием экзогенного IFN. HHV-6 также индуцирует IL-1 и TNF-, это свидетельствует о том, что HHV-6 может модулировать иммунный ответ в течение первичной инфекции и реактивации посредством стимуляции продукции цитокинов.
После первичной инфекции сохраняется персистенция вируса в латентном состоянии или в виде хронической инфекции с продукцией вируса. Компоненты иммунного ответа, важного в контроле хронической инфекции, неизвестны. Реактивация латентного вируса происходит у иммунологически скомпрометированных больных, но может наблюдаться и у иммунокомпетентных людей по неизвестным причинам.
HHV-6 DNA часто обнаруживается после первичной инфекции в моноядерных клетках периферической крови и секретах здоровых людей, но главное местоположение латентной инфекции HHV-6 неизвестно. Экспериментальные исследования, проведенные учеными, свидетельствуют, что HHV-6 латентно инфицирует моноциты и макрофаги разных тканей, а также стволовые клетки костного мозга, из которых впоследствии происходит его реактивация.
Виды и типы крапивницы
Виды и типы крапивницы разделяют:
- По течению – острая <6 недель, хроническая >6 недель.
По механизму патологического процесса – иммунная, неиммунная
Иммунная крапивница:
Аллергическая
- Аутоиммунная
- Неиммунная крапивница:
Механическая – дермографическая, вибрационная, крапивница от давления и физического воздействия.
- Температурная – холодовая, тепловая.
- Солнечная.
- Контактная.
- Медикаментозная.
- Идиопатическая.
Профилактические рекомендации
Лечение генерализованной крапивницы – это длительный и сложный процесс. Поэтому важно предупредить заболевание. Нередко эта форма проявления аллергической реакции возникает вследствие несвоевременного или самолечения. При первых признаках заболевания необходимо незамедлительно посетить врача. Это позволит не допустить системных проявлений.
При предрасположенности к аллергии необходимо избегать контакта с аллергенами. Например, при непереносимости каких-то продуктов, внимательно изучайте состав предлагаемых блюд.
Лекарственные средства следует принимать только по назначению врача. Важно тренировать устойчивость к всевозможным раздражителям иммунной системы. Для этого необходимо:
Генерализованная крапивница – заболевание тяжелое, трудно поддающееся лечению. При первых признаках рецидива патологии следует предпринимать все необходимые меры для купирования симптомов, чтобы не позволить воспалительному процессу распространиться по организму. Под рукой всегда должен быть антигистаминный препарат. После каждого обострения визит к врачу является обязательным условием, которое гарантирует успешное лечение.
Диагностика крапивницы
Диагностика крапивницы строится на изучении истории болезни, данных осмотра, лабораторных анализах и инструментальных исследованиях.
История болезни: присутствие в прошлом эпизодов крапивницы или других аллергических реакций, наличие отягощенной наследственности по аллергическим заболеваниям: непереносимость некоторых видов продуктов, бытовой химии, лекарственных средств, парфюмерии.
Физикальные методы обследования:
- Характерный элемент сыпи – волдырь с плотной прозрачной оболочкой.
- Элементы рельефны, возвышаются над кожей.
- Волдыри различаются по форме и размерам.
- Цикличность появления элементов.
- Эффект от применения антигистаминных средств.
- Исследования, проводимые на амбулаторном уровне:
- Общий анализ крови и мочи.
- Исследование кала на гельминты и простейшие.
- Установление Ig Е в сыворотке крови методом ИФА.
Дополнительные методы:
- Биохимия крови.
- Микроскопия соскоба кожи
- Изучение биологических материалов организма: фекалий, дуоденальное содержимое, мазки из носовой и ротовой полости.
- ЭФГДС.
- Бактериологический посев желчи.
- Аллерготесты в период ремиссии.
- Нахождение специфических иммуноглобулинов к паразитам методом ИФА.
Как снять зуд от крапивницы
Для снятия зуда от крапивницы используют местные средства в виде мазей или растворов, которые на некоторое время снимают выраженность симптома. Препараты с охлаждающим действием: 1% ментол, 0,5-1% раствор лимонной кислоты.
- Мази, содержащие в составе антигистаминные средства: Фенистил гель, Элидел.
- В тяжелых случаях назначают мази с глюкокортикоидами, которые оказывают быстрое действие:
Фторокорт, Элоком
.
Симптомы крапивницы
Симптомы крапивницы представлены мономорфной сыпью, элементом которой служит волдырь. Отличительная черта сыпи при крапивнице – это моментальное образование и скорое пропадание высыпаний за 24 часа.
У многих крапивница сопровождается ангиоотеком подкожной клетчатки, подслизистой оболочки ЖКТ, мочевых путей, гениталий, респираторного тракта. Отек вызывает чувство распирания и болезненности в местах наибольшего распространения. Полностью пропадает через 3 суток. Излюбленное расположение отеков – зоны со слабо развитой соединительной тканью: веки, губы, ушные раковины, кисти, стопы, гениталии.
Симптоматика
Для генерализованной крапивницы (фото симптомов мы разместили в статье) характерна яркая симптоматика: внезапное появление красных волдырей по всему телу, сильный кожный зуд, который к вечеру усиливается, отечность раздраженной и воспаленной кожи, жжение. Волдыри могут быть разного диаметра, которые довольно часто сливаются в сплошное красное пятно. Они имеют приподнятые края и ограничены сосочковым слоем кожи с приподнятой поверхностью. Внешне сыпь напоминает ожоги от крапивы, но очень обширные. Они стремительно распространяются по всему телу и образуют большое пятно неправильной формы.
На слизистых оболочках и губах сыпь появляется редко. В течение первых двух суток сыпь исчезает в одних местах, но появляется на других участках. Значительно реже встречается геморрагическая и буллезная форма генерализованной крапивницы. Эти формы опасны тяжелым течением. Больного мучает озноб, возможно повышение температуры, потеря аппетита, недомогание, тошнота, боли в суставах, носовое кровотечение.
При резком падении давления, затрудненном дыхании и хрипоте, острых болях в области живота, потери сознания, отечности слизистой горла, рта, языка необходима срочная госпитализация.
Осложнения при крапивнице
Осложнения при крапивнице обусловлены диффузией ангионевротического отека в глубоколежащие слои дермы, подкожную клетчатку, слизистые дыхательных путей и пищеварительной системы.
Отек Квинке
Серьезную опасность представляют отек слизистых респираторного тракта. Быстро развивается дыхательная недостаточность: затрудненное дыхание, кашель, цианоз носогубного треугольника. Без оказания неотложной медицинской помощи это состояние может закончиться летальным исходом.
Причины крапивницы
Причины крапивницы – аллергической и неаллергической природы. Аллергены:
- Продукты питания: орехи, морепродукты, цитрусовые, фрукты, яйца, мед и многое другое.
- Токсины растений.
- Яды насекомых.
- Глистные инвазии.
Неаллергические причины:
- Инфекционные болезни.
Физические факторы:
- солнечное облучение,
- охлаждение, нагревание,
- механическое воздействие
- Стресс.
Острые аллергические реакции :: Симптомы, причины, лечение и шифр по МКБ-10
…детям при местной аллергической реакции после вакцинации
Название: Острые аллергические реакции.
Острые аллергические реакции
Острые аллергические реакции.
Это патологические состояния, возникающие вследствие гиперчувствительности организма к проникающим извне аллергенам и характеризующиеся внезапным развитием локализованных или генерализованных аллергических реакций.
К локализованным формам относят крапивницу, ангиоотек, ларингоспазм и бронхоспазм, к системным – анафилактический шок и распространенные токсико-аллергические дерматиты. Проявления острой аллергической реакции зависят от ее формы, состояния организма, возраста и других факторов.
Лечебные мероприятия включают элиминацию аллергена, восстановление жизненно важных функций, введение антигистаминных средств и глюкокортикостероидов.
Острые аллергические реакции – это заболевания, развивающиеся при наличии повышенной чувствительности иммунной системы к проникающим в организм извне аллергенам.
Обычно при этом выявляются признаки аллергической реакции немедленного типа с внезапным острым началом, распространением патологического процесса на различные органы и ткани, выраженным нарушением жизненно важных функций организма. По статистике каждый десятый житель нашей планеты когда-либо переносил острую аллергическую реакцию.
Выделяют легкие (локализованные) проявления гиперчувствительности в виде обострения аллергического риноконъюнктивита и ограниченной крапивницы, среднетяжелые – с развитием распространенной крапивницы, отека Квинке, ларингоспазма, бронхоспазма и тяжелые – в виде анафилактического шока.
Острые аллергические реакции Развитие острых аллергических реакций обычно связано с воздействием чужеродных веществ, проникающих в организм с вдыхаемым воздухом (бактериальные, пыльцевые, содержащиеся в атмосферном воздухе и домашней пыли аллергены), продуктами питания, лекарственными препаратами, вследствие укусов насекомых, при использовании латекса, нанесении на кожу и слизистые различных неорганических и органических веществ. Патологический процесс чаще всего характеризуется развитием острой аллергической реакции немедленного типа. При этом формируется IgE-опосредованная гиперчувствительность к проблемному чужеродному веществу, становящемуся антигеном. Развивающаяся иммунная реакция протекает в присутствии клеток трех типов – макрофагов, T- и B-лимфоцитов. Синтезируемые B-клетками иммуноглобулины класса E располагаются на поверхности клеток-мишеней (тучных клеток, базофилов). Повторное поступление аллергена в организм приводит к развитию острой аллергической реакции с активацией клеток-мишеней и выбросом большого количества медиаторов воспаления (это, прежде всего, гистамин, а также серотонин, цитокины и тд ). Такая иммунная реакция обычно наблюдается при поступлении пыльцевых, пищевых, бытовых аллергенов, лекарственных средств и сывороток, проявляясь симптомами поллиноза, атопического дерматита и бронхиальной астмы, анафилактическими реакциями.
Механизм возникновения острых аллергических заболеваний может быть обусловлен формированием цитотоксических, иммунокомплексных, клеточно-опосредованных иммунных реакций. В результате развивающихся после сенсибилизации патохимических и патофизиологических изменений появляются типичные симптомы острой аллергии.
Легкое течение острых аллергических реакций чаще всего проявляется симптомами аллергического ринита (затруднение дыхания через нос, ринорея, приступы чихания) и конъюнктивита (зуд и отечность век, покраснение глаз, светобоязнь). Сюда же можно отнести появление признаков крапивницы на ограниченном участке кожи (округлые пузыри, гиперемия, зуд). При среднетяжелом течении острых аллергических реакций поражение кожных покровов становится более выраженным и характеризуется развитием генерализованной крапивницы с захватом практически всей поверхности кожи и появлением новых пузырей в течение нескольких суток. Нередко при этом отмечаются признаки ангионевротического отека Квинке с возникновением ограниченного ангиоотека кожи, подкожной клетчатки, слизистых оболочек. Патологический процесс чаще локализуется в области лица, поражая губы и веки, иногда встречается на кистях, стопах и мошонке, может приводить к отеку гортани и слизистой оболочки желудочно-кишечного тракта. Острая аллергическая реакция с развитием воспаления слизистой оболочки гортани и бронхов может вызывать тяжелые осложнения вплоть до летального исхода от асфиксии.
Субфебрильная температура. Судороги.
Диагностика острых аллергических реакций предусматривает тщательный анализ анамнестических данных (переносимость лекарственных препаратов и сывороток, перенесенные ранее аллергические заболевания), клинических проявлений аллергии (поражение кожи, верхних дыхательных путей, признаки удушья, обморок, наличие судорог, нарушение сердечной деятельности ). Необходим осмотр аллерголога-иммунолога и других специалистов: дерматолога, оториноларинголога, гастроэнтеролога, ревматолога и пр. Выполняются общеклинические лабораторные исследования (крови, мочи), биохимический анализ крови, по показаниям – определение ревматоидного фактора и антинуклеарных антител, маркеров вирусного гепатита, наличия антител к другим микроорганизмам, а также необходимые в данном конкретном случае инструментальные диагностические процедуры. При возможности могут проводиться кожные пробы, определение общего и специфических иммуноглобулинов класса E, а также другие используемые в аллергологии обследования.
Дифференциальная диагностика острых аллергических реакций требует исключения широкого круга различных аллергических, инфекционных и соматических заболеваний, сопровождающихся кожными проявлениями, поражением слизистых оболочек внутренних органов, нарушением функции дыхания и кровообращения.
Лечебные мероприятия при острых аллергических реакциях должны включать скорейшую элиминацию аллергена, проведение противоаллергической терапии, восстановление нарушенных функций дыхания, кровообращения и других систем организма. Чтобы прекратить дальнейшее поступление вещества, вызвавшего развитие повышенной чувствительности, необходимо остановить введение лекарственного средства, сыворотки или кровезаменителя (при внутримышечных и внутривенных инъекциях, инфузиях), уменьшить всасывание аллергена (наложение жгута выше места введения лекарства или укуса насекомого, обкалывание этого участка с использованием раствора адреналина). Проведение антиаллергической терапии предусматривает использование антигистаминных препаратов и глюкокортикостероидных гормонов местно, внутрь или парентерально. Конкретные дозировки препаратов и способ их введения зависят от локализации патологического процесса, тяжести острой аллергической реакции и состояния больного. Симптоматическая терапия направлена на коррекцию нарушенных функций организма и, прежде всего, дыхания и кровообращения. Так при бронхоспазме ингаляционно вводятся бронхолитические и противовоспалительные препараты (ипратропия бромид, сальбутамол и тд ), при выраженной артериальной гипотензии назначаются вазопрессорные амины (допамин, норадреналин) с одновременным восполнением объема циркулирующей крови.
В тяжелых случаях неотложная помощь оказывается в условиях реанимационного отделения стационара с применением специальной аппаратуры, поддерживающей функцию кровообращения и дыхания.
После купирования острых проявлений аллергических реакций лечение осуществляется врачом-аллергологом-иммунологом с использованием индивидуально подобранной схемы медикаментозной терапии, соблюдением элиминационной диеты, при необходимости – проведением АСИТ.
42a96bb5c8a2ac07fc866444b97bf1 Модератор контента: Васин А.С.
Источник: https://kiberis.ru/?p=31947
Крапивница у детей
Крапивница у детей возникает неожиданно с появления мучительного зуда на коже, затем выступают на гиперемированном фоне плотные бескамерные волдыри. У малышей провокатором крапивницы является пищевая аллергия: непереносимость молока, яиц, рыбы, шоколада и других. У детей постарше вызвать крапивницу может перенесенная вирусная инфекция (герпес, цитомегаловирус, аденовирус),
Высыпания нередко сочетаются с ухудшением состояния ребенка: температура повышается до 38-39 градусов, открывается рвота и понос. Сыпь на теле присутствует 2-3 часа, затем пропадает без следов.
Крапивница у взрослых
Пик заболеваемости крапивницей у взрослых приходится на возрастной период с 30 до 50 лет. В более, чем в половине случаев причинный фактор, вызывающий патологию, остается невыясненным. Острые формы проходят быстро, но, если развивается хроническая форма, болезнь может продлиться до 10 и более лет.
Патогенез
Внезапная экзантема распространяется от человека к человеку, чаще всего, воздушно-капельным путем или при контакте. Пик заболеваемости – весна и осень. Приобретенная HHV-6 инфекция встречается преимущественно у младенцев 6-18 месяцев жизни. Почти все дети инфицируются в возрасте до трех лет и сохраняют иммунитет на всю жизнь. Наиболее показательным является то, что инфекция HHV-6, приобретенная в детском возрасте, приводит к высокой частоте серопозитивности у взрослых. В Соединенных Штатах Америки и многих других странах почти все взрослые серопозитивны. Основные механизмы передачи HHV-6 недостаточно изучены. HHV-6 персистирует после первичного инфицирования в крови, дыхательном секрете, моче и других физиологических секретах. По-видимому, источником заражения младенцев становятся тесно контактирующие с ними взрослые, носители HHV-6; также возможны другие способы передачи Относительная защита новорожденных от первичной инфекции до тех пор, пока есть материнские антитела, указывает на то, что антитела сыворотки обеспечивают защиту против HHV-6. Первичная инфекция отличается виремией, которая стимулирует продукцию нейтрализующих антител, что приводит к прекращению виремии. Специфические антитела IgM появляются в течение первых пяти дней от начала клинических симптомов, в последующие 1-2 месяца IgM снижаются и в дальнейшем не определяются. Специфические IgM могут присутствовать при реактивации инфекции и, как указывают многие авторы, в небольшом количестве – у здоровых людей. Специфические IgG повышаются в течение второй и третьей недели, с возрастанием их авидности в дальнейшем. IgG к HHV-6 персистируют всю жизнь, но в более низких количествах, чем в раннем детстве. Уровни антител могут колебаться после перенесенной первичной инфекции, возможно, в результате реактивации латентного вируса. Существенное возрастание уровня антител, по данным некоторых ученых, наблюдается в случае заражения другими вирусами с похожими DNA, например, HHV-7 и CMV. В наблюдениях некоторых исследователей указывается, что у детей в течение нескольких лет после первичной инфекции может снова происходить четырехкратное нарастание титра IgG к HHV-6, иногда вследствие острого заражения другим агентом, нельзя исключить и возможной реактивации латентного HHV-6. В литературе описано, что возможна реинфекция другим вариантом или штаммом HHV-6. Клеточный иммунитет является важным в контроле первичной инфекции HHV-6 и впоследствии в поддержании латентного состояния. Реактивация HHV-6 у иммунологически скомпрометированных больных подтверждает важность клеточного иммунитета. Острая стадия первичной инфекции связана с увеличенной клеточной активностью NK, возможно, через IL-15 и индукцию IFN. В изучениях in vitro отмечалось снижение репликации вируса под влиянием экзогенного IFN. HHV-6 также индуцирует IL-1 и TNF-, это свидетельствует о том, что HHV-6 может модулировать иммунный ответ в течение первичной инфекции и реактивации посредством стимуляции продукции цитокинов. После первичной инфекции сохраняется персистенция вируса в латентном состоянии или в виде хронической инфекции с продукцией вируса. Компоненты иммунного ответа, важного в контроле хронической инфекции, неизвестны. Реактивация латентного вируса происходит у иммунологически скомпрометированных больных, но может наблюдаться и у иммунокомпетентных людей по неизвестным причинам. HHV-6 DNA часто обнаруживается после первичной инфекции в моноядерных клетках периферической крови и секретах здоровых людей, но главное местоположение латентной инфекции HHV-6 неизвестно. Экспериментальные исследования, проведенные учеными, свидетельствуют, что HHV-6 латентно инфицирует моноциты и макрофаги разных тканей, а также стволовые клетки костного мозга, из которых впоследствии происходит его реактивация.
Холодовая крапивница
Холодовая крапивница появляется при действии низких температур на кожные покровы. Ее возникновение объясняют выработкой под влиянием холода особых белков – криоглобулинов, которые обладают свойствами антител. Помимо кожных типичных розовато-красных зудящих волдырей наблюдаются значительные отеки мягких тканей и слизистых. Сыпь сохраняется от 2 часов до суток, затем исчезает, не оставляя пигментации.
Солнечная крапивница
Солнечная крапивница – один из видов фотодерматозов. Появляется при влиянии на кожу ультрафиолетового облучения при нахождении на солнце или в солярии. Поражает больше всего женщин, имеющих патологию печени и обостренную фоточувствительность к ультрафиолету. Наблюдается обильное высыпание розоватых волдырей причудливой формы на открытых участках тела, что сочетается с мучительным зудом. Многочасовое нахождение на палящем солнце чревато появлением симптомов солнечного удара: головная боль, падение давления, обморок.
Виды аллергических реакций и коды в классификаторе МКБ 10
Все болезни распределены по категориям в один нормативный документ – МКБ -10. Различные аллергические реакции также занесены туда. Каждому заболеванию присвоен свой код.
Международный классификатор собирает в себя всю информацию, она хранится в одном месте. Также там есть БДУ – банк данных угроз.
Плюсами классификации является то, что все данные собраны воедино, можно узнать особенности своего заболевания.
Дисбактериоз (К92.8)
Очень близкая связь работы ЖКТ с аллергией. При нарушении работы пищеварения, организм более подвержен возникновению пищевой реакции. Также эта связь действует в обратную сторону. Человек с диагностированной сенсибилизацией часто страдает из-за дисбаланса микрофлоры кишечника.
Признаки:
- Вздутие живота.
- Тошнота и рвота.
- Диарея. Особенно опасна для маленьких детей.
- Запор.
- Головные боли, мигрень.
- Боли в животе.
- Высыпания на коже. В основном на лице и спине. Появляются кожные проблемы, которых раньше не наблюдалось – воспаленные прыщи, комедоны.
- Слабость.
Такие симптомы появляются и при других заболеваниях. Поэтому нужна точная диагностика.
Типы аллергических реакций
Аллергия неуточненная (код по МКБ-10 – Т78). Класс обозначает, что заболевание диагностировано, но не получается найти аллерген, которые его вызывает. Также формулировка используется на первых порах, пока выясняется причина. Все состояния из этой группы несут опасность для жизни человека.
Какие патологии проявляются аллергическими реакциями в виде кожного зуда и сыпи
Главный визуальный признак болезни, проявляющийся у аллергика – появление сыпи. Обычно она сопровождается сильным зудом. В медицине различают несколько видов аллергических высыпаний:
- Волдыри. Выпуклые образования на эпидермисе. Они имеют четкий контур, а внутри заполнены сукровицей. Возможно одиночное появление, или скопление волдырей.
- Экзема. Появление трещин на коже и маленьких ран. В процессе заживления они образуют корку на коже. Сопровождается сильный зудом и сухостью.
- Эритема. Образование покраснений на коже.
- Прыщи и узелки. Сыпь в виде красных точек.
Все эти симптомы обычно сопровождаются невыносимым зудом, жжением, сухостью кожи.
Появляются признаки при следующих патологиях:
- Атопический дерматит. Проявляется в виде покраснений, прыщиков или волдырей. При отсутствии лечения или при расчесывании сыпи покрывает все тело.
- Токсидермия. Начальная степень включается в себя появление пятен на коже. При игнорировании симптомов происходит осложнение. Заболевание распространяется в дыхательные пути, возникает отечность. Высок риск появления отека Квинке.
- Экзема. Различают три разновидности – себорейная, истинная и профессиональная.
- Контактный дерматит. Возникает от контакта с аллергеном в виде пузырей, отечности и зуда.
- Нейродерматит. Кожные высыпания на фоне нарушений нервной системы.
- Крапивница. Возникает в любом месте тела внезапно. Появляется скопление красных волдырей.
Особенности острой пищевой аллергии, код по МКБ-10
Аллергия пищевая (МКБ-10 – Т78.1) сопровождается большим количеством симптоматики, которые зависят от количества попавшего аллергена. Признаки проявляются на коже, в дыхательных путях, со стороны ЖКТ, в нарушениях нервной системы.
Признаки можно увидеть уже через несколько минут после контакта с соединением. Но возможно позднее появление через несколько суток.
Острые аллергические реакции проявляют себя сразу. При этом сразу ухудшается состояние человека.
Возможен анафилактический шок, когда требуется срочная медицинская помощь.
Чаще всего такое состояние появляется от сенсибилизации на орехи.
Лекарственная аллергическая реакция – отличия, кодировка
Код в Международной классификации – Т78.4. Отклик организма на медикаменты чаще всего возникает на такие препараты:
- Антибиотики.
- Анальгетики.
- Средства против воспалений.
- Витамины группы В.
- Препараты с йодом.
Это основные агрессоры. Но индивидуальная реакция может возникнуть на любой препарат.
Заболевание также может охватить многие системы организма:
- Появление высыпаний и покраснений, зуда.
- Ринит и конъюнктивит.
- Нарушение дыхания.
- Отеки.
- Боли в животе, тошнота и рвота.
- Анафилактический шок.
Признаки появляются через несколько секунд или через несколько суток. Часто больному требуется срочная госпитализация.
Хроническая рецидивирующая крапивница
Хроническая рецидивирующая крапивница устанавливается в сенсибилизированном организме, в котором продолжительное время присутствуют источники хронической инфекции: фарингит, тонзиллит, холецистит, аднексит и другие; функциональные или органические поражения ЖКТ и органов, участвующих в процессе пищеварения (печень, желчный пузырь, поджелудочная железа). Заболевание протекает циклически: рецидивы чередуются с периодами относительного благополучия – ремиссиями. При рецидивах присутствуют признаки интоксикация: головные боли, лихорадка, арталгии. При массивных отеках подслизистой оболочки ЖКТ – тошнота, рвота, диарея. Постоянный зуд ведет к бессоннице, повышенной утомляемости, раздражительности.
Лекарственные препараты
Больному необходимо принять антигистаминные препараты:
- «Тавегил».
- «Супрастин».
- «Зодак».
- «Лоратадин».
Антигистаминные блокаторы первого поколения можно принять только при резком обострении симптоматики. Это позволит быстро купировать симптомы и предотвратить развитие отека Квинке. Врач скорой помощи назначит инъекцию (внутривенную) антигистаминного препарата или (в тяжелом случае) «Преднизолона».
Если возникает подозрение на развитие отека Квинке, пациенту внутримышечно введут «Эпинефрин». Кровяное давление восстанавливают с помощью солевых кристаллоидных растворов, которые вводятся внутривенно. При сопровождении патологии судорожным синдромом, врач назначает введение «Диазепама» или «Реланиума». Генерализованная крапивница, при которой общее состояние больного быстро ухудшается, требует экстренного лечения в отделении реанимации или интенсивной терапии.
В зависимости от аллергена, спровоцировавшего заболевание, помимо антигистаминной терапии может потребоваться применение мочегонных средств, сорбентов, сеансов плазмафереза. При необходимости могут быть назначены препараты, действующие на ЦНС. Снять состояние тревожности помогает «Амитриптилин». Для уменьшения раздражение кожи и зуда используют наружно нестероидные средства:
- «Бепантен».
- «Солкосерил».
- «Вундехил».
- «Деситин».
Не следует на обширных участках кожи использовать гормональные мази.
Лечение крапивницы
Лечение крапивницы – комплексное и включает нелекарственные методы (диета, образ жизни) и медикаментозные. Немедикаментозная терапия:
- По возможности устранить причинный фактор, вызывающий крапивницу.
- Нормализация образа жизни пациента: исключить перегревание, переохлаждение, физическое перенапряжение.
- Избегание стрессов.
- Сбалансированное питание с исключением возможных аллергенов (морепродукты, яйца, мед и другие).
Прием медикаментов исключительно с разрешения врача.
Антигистаминные препараты – основа базисной терапии при хронических формах крапивницы.
При тенденции к затяжному течению процесса и неэффективности лечения применяют системные глюкокортикоиды.
Препараты от крапивницы
Антигистаминные II и III поколения без успокаивающего действия: Лоратадин, Цетиризин, Зиртек, Кларитин.
Препараты – стабилизаторы тучных клеток: Кетотифен.
Глюкокортикоиды: Преднизолон, Дексаметазон, Бетаметазон.
Разновидности патологии
Заболевание может иметь два варианта развития: неиммунный и иммунный. Второй вариант встречается чаще. При попадании аллергена в организм начинает интенсивно вырабатывать против него иммуноглобулин Е иммунная система. В ходе взаимодействия с ним антигенов тучные клетки разрушаются, из них выбрасывается в кровь большое количество гистамина, усиливающего проницаемость стенок сосудов, и вызывает типичные симптомы крапивницы.
Неиммунная форма генерализованной крапивницы связана с воздействием аллергена на тучные клетки. Истинные причины заболевания сегодня ученые пока не могут назвать. Установлено, что генерализованная форма крапивницы чаще возникает у людей, в анамнезе которых присутствуют атопические заболевания аллергического происхождения.
Около 75 % официально зафиксированных случаев заболевания представляют острую форму крапивницы. Быстрое развитие и продолжительность не более полутора месяцев характерны для нее. Нередко ее развитие связано с неправильным приемом лекарственных средств. Довольно часто диагностируется у детей.
Хроническую генерализованную крапивницу диагностируют в 25 % случаев. В зависимости от клинической картины ее разделяют на:
- рецидивирующую;
- персистирующую (вялотекущую).
Заболевание часто диагностируют еще в детстве, и на протяжении всей жизни оно может давать рецидивы при каждом попадании аллергена в кровь.
Вопрос-ответ
Можно ли мыться при крапивнице
Заболевание не является противопоказанием для мытья тела, однако существуют некоторые ограничения: Мыться лучше под душем теплой водой, не допуская резких перепадов температуры воды. Принятие ванны нежелательно, так как длительное воздействие воды на кожу приводит к размягчению верхнего рогового слоя кожи и усилению отека. Нельзя применять при мытье синтетические жесткие мочалки, шампуни, гели. Разрешено использовать гипоаллергенные моющие средства или детское мыло без отдушек.
Можно ли пить при крапивнице
Любой вид алкоголя при явных признаках крапивницы строго противопоказан, так как может вызвать такое грозное осложнение, как отек Квинке.
Можно ли купаться при крапивнице
Купание в бассейне и открытых водоемах не разрешается при обострениях крапивницы. В бассейн добавляют различные реагенты для очищения воды, которые вызовут усиление симптомов.
Можно ли супрастин при крапивнице
Супрастин назначают при крапивнице, так как он относится к антигистаминным препаратам 1 поколения. Из-за побочных эффектов он противопоказан при беременности и кормящим женщинам. Кроме того, он оказывает тормозящее действие на ЦНС (нарушение координации движений, сонливость), поэтому с осторожностью применяется у людей, которым необходима быстрая реакция: вождение автомобиля, работа на производстве.
Можно ли хурму при крапивнице
Нет, нельзя. Хурма относится к продуктам с высокой степенью аллергенности, и сама может спровоцировать аллергическую реакцию.
Можно ли в баню при крапивнице
Резкие перепады температур отрицательно влияют на пораженную при крапивнице кожу. Поэтому посещение бань и саун при данном заболевании не рекомендовано.
Можно ли тыкву при крапивнице
Тыква не обладает выраженной аллергенностью, но учитывая, что при крапивнице отмечается повышенная чувствительность ко многим пищевым компонентам, в период обострения нежелательно использовать этот овощ в питании больного.
Аллергическая реакция код по МКБ 10: классификация
Аллергия входит в базу международного классификатора болезней – документа, выступающего в роли базовой статистической и классификационной основы здравоохранения разных стран. Разработанная медиками система позволяет преобразовывать словесную формулировку диагноза в алфавитно-цифровой код, обеспечивающий удобство хранения и использования данных.
Так аллергическая реакция по МКБ кодируется цифрой 10. Код включает одну латинскую букву и три цифры (от A00.0 до Z99.9), что позволяет закодировать в каждой группе еще 100 трехзначных категорий. Группа U зарезервирована для особых целей (фиксации новых заболеваний, которые нельзя отнести к уже существующей системе классификации).
Виды аллергических реакций и их коды по МКБ-10
В 10 классификации заболевания, вызванные откликом иммунной системы, распределены по разным группам в зависимости от симптоматики и особенностей течения:
- контактный дерматит (L23);
- крапивница (L50);
- ринит (J30);
- дисбактериоз (K92.8);
- неуточненная аллергия (T78).
Важно! Говорить о наличии аллергии можно только в том случае, когда результаты анализов и другие методы обследования исключают заболевания, провоцирующие возникновение схожих симптомов.
Правильно поставленный диагноз – залог успешной борьбы с недугом, ведь разные виды аллергии зачастую требуют различных подходов к лечению и соблюдения ряда правил, позволяющих свести к минимуму неприятные проявления и повысить качество жизни.
Аллергический контактный дерматит (L23)
В отличие от большинства «классических» аллергических реакций, запускаемых гуморальным иммунитетом, контактный дерматит – это клеточный иммунный ответ. С момента контакта кожи с аллергеном до очевидных кожных проявлений, пример которых можно увидеть на фото, в среднем проходит 14 суток, поскольку процесс запускается механизмом гиперчувствительности замедленного типа.
На сегодняшний день известны более 3000 аллергенов:
- элементы растительного происхождения;
- металлы и сплавы;
- химические соединения, входящие в состав резины;
- консерванты и вкусовые добавки;
- лекарственные препараты;
- другие вещества, встречающиеся в красителях, косметических продуктах, клее, инсектицидных средствах и др.
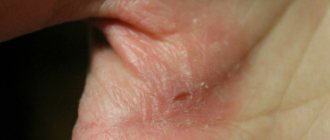
Контактный дерматит проявляется покраснением кожи, локальной сыпью, отечностью, образованием пузырей и интенсивным зудом. Как видно на фото, воспаление кожи имеет локальный характер. Выраженность проявлений зависит от длительности контакта с аллергеном.
Различают острый и хронический дерматит. Острая форма чаще наблюдается при единичном контакте, тогда как хроническая может развиться со временем, если человек будет постоянно контактировать с опасным для организма элементом. Картина хронического дерматита характерна для людей, профессиональная деятельность которых предполагает частый контакт с агрессивными соединениями.
Аллергическая крапивница МКБ-10 (L 50)
Статистические данные ВОЗ свидетельствуют, что 90% людей хоть раз в жизни сталкивались с этой проблемой. На фото показано, как выглядит аллергическая крапивница мкб 10, возникающая в результате контакта с аллергенами.
Согласно классификации, данный вид аллергии отнесен к группе L50 «Болезни кожи и подкожной клетчатки». Буквенно-цифровой код крапивницы, вызванной реакцией на аллерген – L50.0.
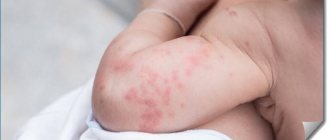
Чаще всего крапивница, вызванная ответом иммунной системы на определенный раздражитель, возникает внезапно, вызывая такие симптомы, как:
- волдыри, которые могут образовываться как на коже, так и на слизистых оболочках и достигать в диаметре 10-15 см;
- зуд и жжение;
- озноб или лихорадка;
- боль в животе и тошнота (возможна рвота);
- ухудшение общего состояния.
Острая крапивница, при условии назначения соответствующего лечения, проходит за 6 недель (в ряде случаев значительно быстрее).
Если же проявления сохраняются дольше, говорят о переходе заболевания в хроническую форму, что может существенно ухудшить качество жизни.
Для хронической крапивницы характерны не только кожные проблемы, но и нарушение сна, изменение эмоционального фона, развитие ряда психологических проблем, которые нередко приводят к социальной изоляции человека.
Аллергический ринит (J30)
Ринит часто возникает при контакте слизистой с определенным видом аллергенов. В группе J30 перечислены такие диагнозы:
- J30.2 – Вазомоторный ринит, который может возникать на фоне вегетативного невроза или под действием какого-либо аллергена.
- J30.1 – Поллиноз (сенная лихорадка). Вызывается пыльцой, в большом количестве присутствующей в воздухе во время цветения растений.
- J30.2 – Другие сезонные риниты, возникающие у беременных и людей, страдающих от аллергии на цветение деревьев в весенний период.
- J30.3 – Прочие аллергические риниты, возникающие как ответ на контакт с парами различных химических веществ, медицинские препараты, парфюмерную продукцию или укусы насекомых.
- J30.4 – Ринит аллергический неуточненный. Этот код используется, если все анализы свидетельствуют о наличии аллергии, проявляющейся в виде ринита, но нет четкого ответа на пробы.
Заболевание сопровождается воспалением слизистой оболочки носа, что провоцирует чихание, насморк, отечность и затрудненное дыхание. Со временем к этим симптомам может присоединиться кашель, который без лечения грозит развитием астмы.
Улучшить состояние помогают препараты общего и местного действия, комплекс которых подбирается аллергологом с учетом степени выраженности симптомов, возраста пациента и других заболеваний, имеющихся в анамнезе.
Дисбактериоз аллергической природы (K92.8)
Дисбактериоз – это совокупность симптомов, вызванных клиническими нарушениями работы желудочно-кишечного тракта, которые возникают на фоне изменения свойств и состава кишечной микрофлоры или под действием веществ, выделяемых в процессе жизнедеятельности гельминтов.
Врачи и ученые отмечают, что взаимосвязь аллергии и дисбактериоза очень прочна. Как нарушения работы ЖКТ провоцируют развитие реакции на отдельные пищевые аллергены, так и уже имеющаяся у человека аллергия может стать причиной дисбаланса микрофлоры кишечника.
К симптомам аллергического дисбактериоза относятся:
- диарея;
- запоры;
- метеоризм;
- боли в желудке;
- общие кожные проявления, характерные для пищевой аллергии;
- отсутствие аппетита;
- головная боль;
- общая слабость.
Важно! Поскольку подобные симптомы характерны для многих недугов, включая острые отравления и инфекционные заболевания, важно как можно быстрее обратиться за помощью к специалистам для выявления причины, вызвавшей описанную выше симптоматику.
Особенно опасна диарея для детей, так как обезвоживание организма в комплексе с накоплением токсических веществ может иметь серьезные последствия вплоть до летального исхода.
Неблагоприятные эффекты, не классифицированные в других рубриках (T78)
В группу T78 вошли неблагоприятные эффекты, возникающие при воздействии на организм различных аллергенов. В 10 редакции МКБ классифицированы:
- 0 – Анафилактический шок на фоне пищевой аллергии.
- 1 – Другие патологические реакции, возникающие после приема пищи.
- 2 – Анафилактический шок неуточненный. Диагноз ставится, если не выявлен аллерген, вызвавший столь сильный иммунный отклик.
- 3 – Ангионевротический отек (отек Квинке).
- 4 – Аллергия неуточненная. Как правило, такая формулировка используется, пока не проведены необходимые пробы и не выявлен аллерген.
- 8 – Другие неклассифицированные в МКБ неблагоприятные состояния аллергического характера.
- 9 – Неблагоприятные реакции неуточненные.
Состояния, перечисленные в данной группе, особенно опасны, поскольку могут представлять опасность для жизни.
Источник: https://snall.ru/klassifikaciya-allergicheskih-reakcij-po-mkb-10.html
Классификация
Как уже было сказано выше, все формы аллергической крапивницы делятся на два типа – острый и хронический. Граница между ними довольно условна – считается, что при острой форме высыпания и зуд сохраняются не более 6-ти недель, тогда как если они беспокоят больного дольше, ставится диагноз хронической аллергической крапивницы. Кроме того, важно дифференцировать истинную аллергическую крапивницу от псевдоаллергии, при которой активация тучных клеток происходит без участия иммунных механизмов. Существует множество разновидностей такого состояния – например, к механическим видам псевдоаллергии относят следующие: • Дермографическая крапивница (уртикарный дермографизм) – провоцируется простым физическим давлением на кожу (швами одежды, например).
В патогенезе такого состояния чаще всего играют роль неиммунные механизмы активации тучных клеток.
• Холодовая крапивница.
Такой тип температурной крапивницы в последние годы встречается все чаще. Выяснено, что у больных с этой патологией при охлаждении повышается уровень некоторых факторов тромбоцитов и снижается стабильность мембраны тучных клеток. На фоне повышенной чувствительности тканей кожи к гистамину это может приводить к развитию эритематозных высыпаний и зуду, как при местном воздействии холода, так и при употреблении холодных блюд и напитков.
• Тепловая крапивница.
Является довольно редким вариантом крапивницы. Так же, как и в случае уртикарного дермографизма, в развитии этого вида заболевания основную роль играют неиммунные механизмы активации тучных клеток – их дегрануляция происходит при повышении температуры.
• Солнечная крапивница (фотоаллергия).
Провоцирующим фактором при этом является солнечный свет. У больных таким типом крапивницы наблюдается повышенная чувствительность кожи к гистамину, поэтому дегрануляция даже незначительного количества тучных клеток приводит к заметным нарушениям.
• Вибрационная крапивница.
Является достаточно редкой формой, часто имеет признаки профессионального заболевания (у рабочих строительных специальностей, на производстве). В этом случае дегрануляция базофилов происходит из-за механического сотрясения тканей.
• Аквагенная крапивница.
Ранее не относилась к механическим разновидностям крапивницы, но в последние годы появились указания, что провоцирующим фактором в этом случае выступает физическое воздействие струй воды. Активация тучных клеток кожи происходит по неиммунному механизму и довольно слабо, но при повышенной чувствительности тканей к гистамину это приводит к развитию эритемы и зуда. Помимо механических факторов, провоцировать развитие крапивницы может дисбаланс холинерической вегетативной нервной системы. Это становится причиной развития, так называемой холинергической крапивницы. Кроме типичных для этой патологии эритематозных высыпаний и кожного зуда, в данном случае возникают еще и нарушения потоотделения, регуляции температуры кожи. Такой вид крапивницы зачастую провоцируется эмоциональными переживаниями человека. Кроме того, близким к данному кожному заболеванию является пигментная крапивница, имеющая характер аутоиммунной патологии. При ней в тканях кожи скапливается повышенное количество базофилов, которые могут легко активироваться от различных факторов.
Описание
Аллергическая крапивница.
Кожная патология аллергического характера, которая может иметь острый или (реже) хронический характер. Ее симптомами являются кожный зуд, появление возвышающихся над кожей эритематозных элементов, схожих с высыпаниями, остающимися после ожога крапивой – отсюда и название патологии. Диагностика производится на основании осмотра пациента, анализа крови, определения уровня иммуноглобулина Е; возможно проведение иммунологических исследований – аллергических проб для выявления аллергена. Лечение аллергической крапивницы производится с использованием антигистаминных средств, гипоаллергенной диеты, иммуномодулирующих препаратов.