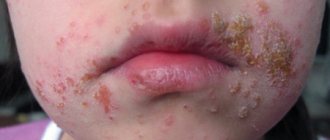
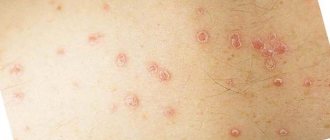
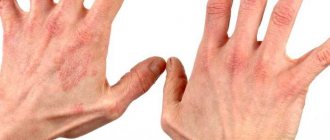
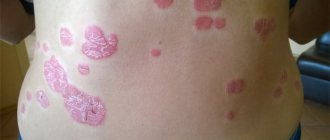
При псориазе у детей появляются бляшки, которые склонны к шелушению и зуду. Пациенты жалуются на сыпь, покраснения, язвочки. В 75% случаев первые симптомы хронического заболевания наблюдаются у детей до 5 лет. Патология дифференцируется от кандидоза, пелёночного дерматита. Лечение подбирается с учётом стадии и клинической картины.
Виды детского псориаза и их описание
Основной причиной появления псориатической сыпи у детей считается генетическая предрасположенность. При наличии заболевания у родителей, вероятность его проявления у ребенка превышает 60%. Кроме генетики, ученые выделяют ряд факторов, которые могут стать триггерами:
- дисфункция печени;
- гормональная перестройка;
- инфекционные заболевания;
- аллергия;
- стрессы;
- неправильное питание;
- синтетическая одежда;
- гельминты.
Триггеры могут дать толчок развитию псориаза, но основным условием его развития становится ослабленная иммунная система.
Хронический дерматоз неинфекционной формы протекания, или псориаз у ребенка представляет собой патологию без гендерных и возрастных ограничений. Симптомы связаны с изменениями кожных покровов и ногтевых пластин. Увидев классические приметы у ребенка, их чаще всего принимают за какую-либо из форм дерматита.
Первоначальный диагноз, сопровождаемый определенной схемой лечения, не подтверждается спустя какое-то время, когда болезнь начинает прогрессировать и принимать более явные формы. От псориаза ребенок страдает не столько от боли, сколько от соматического и психологического дискомфорта. Ведь проявляется патология совсем не эстетично.
В таблице приведены основные формы патологии с описанием.
| Разновидность заболевания | Локализация | Особенности |
| Бляшковидный псориаз | Нижняя часть поясницы, колени, локти | Самый распространенный тип, диагностируется в 80 % случаев |
| Псориаз ногтей (псориатическая ониходистрофия) | Ногтевые пластины пальцев рук и ног | Ногти меняют цвет, пластина приобретает серый, белый или желтый оттенок. Усиливается ломкость ногтей. Иногда они полностью исчезают. |
| Пустулезный псориаз (экссудативный) | Складки кожи, подмышек, паховая область, гениталии и ягодицы | Появляются ярко-красные гладкие лоснящиеся пятна. Из-за потливости течение болезни усугубляется. Диагностируется у детей с лишним весом. |
| Каплевидный псориаз | Разные участки кожи | Мелкие красные пятна, похожие на капли, покрывают кожу. Возникает внезапно и часто как результат стресса или после перенесенных заболеваний другого типа. |
| Генерализованный пустулезный псориаз | Разные места | Поражает крупные участки кожи. Характеризуется осложнениями в виде сердечной недостаточности, заболеваний внутренних органов. |
| Пеленочный псориаз | Кожа на ягодицах и бедрах | Очень похож на пеленочный дерматит, поэтому сложно диагностируется. |
| Псориаз сгибательных поверхностей | Коленные и локтевые суставы, подмышки и пах | Шелушение незначительное или вовсе отсутствует. |
| Эритродермический | Разные участки кожи | Очень опасный вид. Может привести к массовому отслоению кожи, а без терапии — к смерти. |
| Артропатический | Суставы | У детей диагностируется редко. Сопровождается изменением ногтевых пластин, мышечными болями, появлением отеков и деформации мелких суставов. |
Диагностика заболевания
Симптомы
Для заболевания характерны высыпания, зуд, повышение температуры. Сыпь появляется сначала на локтях и коленях, потом – в подмышечных впадинах и паховых областях, затем начинает захватывать все большие территории кожных покровов, сливаясь в огромные контуры.
Признаки
Несмотря на то, что существует разнообразное количество форм псориаза, все же можно выделить 3 общих для всех признака:
- если поскрести красные пятна, то начнут отделяться белые чешуйки, а пятно будет похоже на каплю парафина или стеарина;
- при удалении всех чешуек поверхность пятна станет гладкая, блестящая и ярко-красная;
- если соскоблить псориазную бляшку полностью, то на поверхности покажутся капельки крови.
Причины
При данном заболевании обнаружено нарушение функционирования верхнего кожного покрова – эпидермиса. Клетки кожи созревают за 4-5 дней, при норме – 30 дней.
К тому же, в организме больного отмечаются нарушения нескольких систем органов: нервной, иммунной, обмена веществ.
От чего же появляется псориаз у ребенка? Причины таковы:
- наследственность – от одного из родителей;
- среда – стрессовые ситуации, контакт с тесной одеждой, сезонные изменения;
- инфекции – после перенесенного заболевания.
Может ли быть заболевание у младенца?
Псориаз, как правило, относят к «взрослым» болезням, возникающим, в первую очередь, из-за сильных стрессовых ситуаций, однако, в 4% случаев педиатры сталкиваются с проявлениями заболевания у новорожденных и грудничков. Псориаз развивается у малышей редко, но проходит в более тяжелой форме, чем у взрослых.
Основными причинами, способствующими развитию псориаза у детей грудного возраста являются:
- наследственный фактор (генетическая предрасположенность приводит к развитию псориаза у детей в 30-65% случаев);
- перенесенные инфекции;
- снижение иммунитета;
- нарушение обменных процессов;
- аллергические реакции;
- прием лекарственных средств;
- травмирование кожных покровов.
Методика лечения
Существует несколько подходов к лечению псориаза у детей:
- медикаментозное воздействие;
- физиотерапия;
- коррекция питания;
- применение средств народной медицины.
Остановить прогресс заболевания можно только при комплексном подходе.
Применение лекарственных препаратов нацелено на купирование острого проявления псориаза. Для этой цели используют негормональные мази для наружного применения и поддерживающие антигистаминные, седативные средства и витаминно-минеральные комплексы. При запущенных формах патологии возможно назначение гормональных мазей.
Важно! Назначение лекарственных препаратов должен делать только специалист. Самолечение может усугубить ситуацию и вызвать осложнения.
Физиотерапия
Значительными результатами в лечении псориаза у детей отличаются ультрафиолетовое облучение и ванны.
Классические признаки псориаза у детей
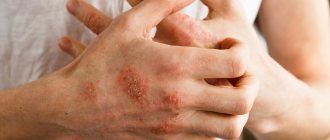
Родители, детям которых диагностировали этот недуг, в большинстве случаев не верят в это. Ведь патологи носит достаточно серьезный анамнез. Принимает хроническую форму и практически неизлечим. Клетки кожи начинают делиться более интенсивно — и это вытекает в появление высыпаний, шелушащихся зудящих или мокнущих бляшек и язв, расположенных выше уровня кожи.
И хотя признаки очень явные и характерные, точный диагноз поставить может только врач-дерматолог. Отдельные формы болезни по своим проявлениям напоминают пеленочный дерматит и даже кандидоз. Схемы их лечений существо отличаются.
Статистика
Из 100 детей, которым первоначально были выставлены диагнозы «дерматоз» или «дерматит», в 15 случаях имели форму псориаза. Приблизительно в 75 % первые проявления болезни начинаются у детей до 5 лет. Эта патология безжалостна даже к младенцам.
Какие бывают виды
У детей грудного возраста чаще всего развиваются следующие формы (виды) псориаза:
- пеленочный;
- бляшечный (бляшковидный);
- пустулезный;
- каплевидный;
- эритродермический.
Проявления пеленочного псориаза распространяются в области ягодиц и бедер, в особенности, в зоне контакта кожи с подгузником. Характерными признаками являются раздражение и сыпь, которые впоследствии покрываются чешуйками и содержат внутри жидкость. При этом четко определяется граница между пораженной и здоровой кожей.
Бляшковидная форма недуга характеризуется появлением на теле малыша папул и везикул. Причем изначально сыпь проявляется на ягодицах, в дальнейшем распространяясь на лицо, кисти и кожные складки.
Со временем пораженные участки становятся толще, начинают возвышаться над общим уровнем здоровой кожи и шелушиться.
Пустулезный псориаз у грудничков характеризуется образованием на коже красных пятен, которые постепенно трансформируются в пузыри с жидким содержимым. Еще одним признаком этой редкой формы недуга является увеличение лимфатических узлов.
Каплевидная форма чаще всего возникает после перенесенной стрептококковой инфекции, проявляется спустя 2 недели после выздоровления. На коже малыша образуются мелкие папулы округлой формы диаметром до 1 см на руках, ногах и туловище. Пятна могут сливаться между собой, а их поверхность шелушиться.
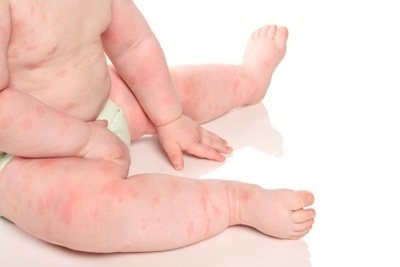
Эритродермический псориаз является наиболее тяжелой формой недуга. Для него характерно появление множественных красных пятен, малыша беспокоит зуд и боль в суставах. Возможно повышение температуры тела.
Бляшковидная форма недуга характеризуется появлением на теле малыша папул и везикул. Причем изначально сыпь проявляется на ягодицах, в дальнейшем распространяясь на лицо, кисти и кожные складки.
Причины появления детского псориаза
Изучением псориаза ученые занимаются больше ста лет. Проведенные обследования, наблюдения за больными позволили установить, что патология развивается в результате воздействия на организм сразу нескольких провоцирующих факторов.
Определяющее значение при развитии псориаза у детей грудного возраста отводят:
- Наследственности. Псориаз может появиться у грудничка из-за болезни родителей и кровных родственников. Генетическая предрасположенность приводит к развитию патологии в 30–65 %.
- Травмированию кожи.
- Воздействию лекарств.
- Инфекциям.
- Снижению иммунитета.
Псориаз у младенцев часто появляется на фоне сниженного иммунитета. Вызывать заболевание могут перенесенные стрептококковые и стафилококковые инфекции (тонзиллит, фарингит), грипп, ветряная оспа.
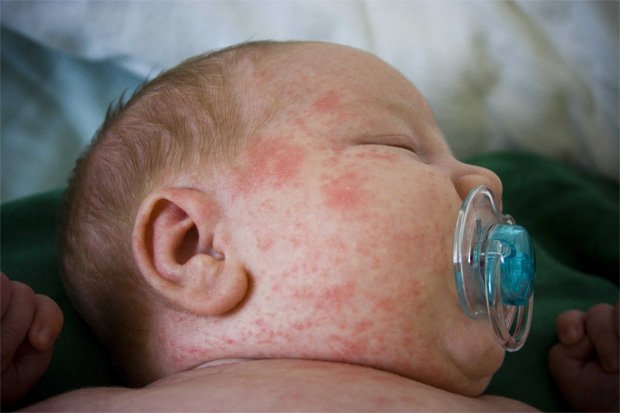
Активная стадия псориатического процесса часто приходится на реабилитационный период после инфекционных болезней. Обычно в таком случае начальные признаки псориаза видны через 2–3 недели после выздоровления.
Психотравмирующие ситуации на развитие псориаза у грудничка имеют меньшее влияние. Хотя иногда толчок к появлению псориатических высыпаний дает сильный испуг (стрессовый фактор).
Причины псориаза у детей, в том числе и грудничков, продолжают изучаться. Полностью защитить своего ребенка от этой болезни невозможно, но можно снизить риск развития тяжелого и затяжного течения заболевания. Для этого при появлении настораживающих изменений на коже и в поведении младенца следует обратиться к дерматологу, или рассказать о своей проблеме участковому педиатру.
Современные врачи делают много открытий, каждый день проводятся миллионы исследований. Однако точных причин развития болезни у детей науке пока не известны. Есть несколько теорий возникновения недуга, в том числе аутоиммунная.
Определенно риск возрастает и значительно, если от болезни страдает один из биологических родителей. Шансы наследственного перехода равны один к четырем. Если заболевание имеется у обоих родителей, опасность генетических связей возрастает до 60-70 %.
Псориаз обостряется в переломные периоды возрастного цикла детей — ясли, сад, школа, и во время пика психоэмоциональных нагрузок и стрессовых ситуаций — выступления на публике, экзамены, важные контрольные.
Очищение организма при псориазе
Тибетские учения с древних пор рассказывают о псориазе (что от греч. «psora» значит струпья либо кожные увечья). Этот недуг кожи связывали с «грязной кровью» в организме заболевшего, а потому старались лечить именно кроветворные органы и проводить комплексное очищение организма при псориазе от токсинов и вредных веществ, чтобы прочистить печень, кишечник и лимфу. Ученые до сих пор не находят явных причин этого недуга, они склонны связывать образование сухих шелушащихся ореолов на коже человека с генетической наследственностью и пережитыми эмоциональными потрясениями, перманентными стрессами.
Как очистить организм от вредных веществ?
Детально приводит модель очищения организма для излечения от псориаза доктор-хиропрактик Джон Пегано. Он предлагает позаботиться о состоянии кишечника, из которого вследствие негерметичной кишки просачиваются токсические вещества в кровь и лимфу, разнося по всему телу. Когда же печень с почками и лимфой прекращают исполнять функцию очистки, проявляется псориаз, как способ избавления организма от внутренних загрязнений. Доктор Пегано в своей самой популярной работе о псориазе заявляет: «Диета, уж если позволите назвать ее так, больше рацион, что включает от 6 до 8 стаканов бутылочной или минеральной воды и, естественно, — лечебно-травяной чай. Желательно между едой употреблять воду или чай». Итак, 3 кита, на которых «стоит» диета по Пегано:
- чистка кишечного тракта;
- соблюдение диеты;
- травяные напитки;
Руководствуясь рекомендациями Пегано, можно вывести целую таблицу продуктов питания, которые важно правильно употреблять при псориазе, с целью избавления от этой болезни.
| Можно | Нельзя | ||
| Вода | 8 ст. в день | Фрукты, ягоды | Цитрусовые, клубника или земляника |
| Гранулы лецитина | 1 ст. л. по 3 раза в сутки, неделю подряд | Зерновая продукция | Все хлебобулочные, изготовленные на белой муке |
| Свежие фрукты, замороженные | Финик, нектарин, яблоко, вишня, лайм, инжир, киви, изюм, чернослив и персик | Жаренная, копченная, маринованная рыба | Жирные виды рыбы, моллюсковые, анчоусы, ракообразные, икра, семга, устрицы |
| Свежие овощи | Свекла, лук, спаржа, чеснок, фасоль, тыква, сельдерей (стебель), оливки, капуста, шпинат | Птичье мясо | Утка, блюда с кожей, жиром, специями, поджарками, гусиное мясо |
| Тушенная или рыба на пару | Лучше ежедневно, лосось, треска, камбала, тунец, сардина, форель, осетр, суши | Молочные продукты | Высокожирные молочные товары |
| Злаковые | Ячмень, хлебцы, овес, гречка, коричневый рис, макароны из твердых сортов, кукуруза, рожь, семена проростки | Дрожжи | Дрожжевые изделия |
| Нежирная птица | Индюк, диетическая дичь, цыплёнок | Кофе | С кофеином, больше 3 чашек в сутки |
| Мясные изделия | Баранина (до 2 раз в неделю) | Уксус | Маринады |
| Молочные | Молоко без жира, козье молоко, творог, пахта, йогурт, кефир, сыр | Алкоголь | Спиртные напитки |
| Яичный белок | Готовить всмятку или в виде омлета всю неделю | Сладкая каша | С маслом, с сахаром |
| Масло растительное | Оливковое, кунжутное, из рапса, хлопка, сои, миндаля, по 1 ч. л. в день | Кокос | Стружка и кокосовое молоко |
И мировая медицинская наука, и доктор Пегано говорят, что диета при псориазе выстраивается индивидуально, как и составляется с учетом хронических заболеваний пациента, аллергии и прочих факторов.
Основные моменты в очищении организма при псориазе
Курс очищения организма при псориазе должен заключаться в:
- изменении привычного питания;
- очищении толстого кишечника;
- тонизировании организма через кратковременное голодание;
- промывании желудочно-кишечного пути;
- соблюдении спокойствия и хорошего настроения.
Пять недель следует выполнять цикл очистки толстой кишки (с помощью клизм и слабительных препаратов), проводить голодание по 3 дня (с разрешения доктора), пить много воды, промывая пищеварительный тракт, употреблять кремниевые энтеросорбенты, по типу белого угля, следить за состоянием печени, привести ее работу в норму. Следует забыть о спиртных напитках. Проводить такие очистки 1 раз в год, и псориаз или исчезнет, или облегчит свои внешние проявления.
Так же, как и причины болезни, не удалось пока что определить одну для всех схему диеты при псориазе, ведь пища – главный фактор, влияющий на состояние заболевания. Давно подмечено, что корректируя пищевой рацион, можно добиться минимального проявления псориаза, почти не мешающего нормально жить.
Важность очистки лимфатической системы при псориазе
Первым делом, врачи рекомендуют начать с лимфы, когда происходит чистка организма при псориазе, ведь лимфа и есть межклеточное вещество, которое связывает между собой клетки всех тканей организма. Итак, некоторые факты о лимфе и ее роли в жизнедеятельных процессах:
- через лимфатические каналы происходит обмен веществ, впитывание полезных микроэлементов и вывод наружу отработанного продукта;
- благодаря лимфе обновляются ткани, лимфа способна выводить ежедневно до 1 млрд. мертвых клеток, исполняя как бы роль «канализации» в теле человека;
- лимфотоксикоз – отравление организма, когда в межклеточной лимфе накапливается 83% веществ, вредных для человека. Это одна из причин псориаза;
- «желтые сосуды» способствуют иммунному противостоянию организма с бактериями и вирусами, нейтрализуя их действие.
Делая первый шаг к излечению от псориаза, важно помнить о комплексной терапии для всего организма. Тибетская медицина советует пройти целый курс, состоящий из точечного и баночного массажа, вакуум-терапии, фитотерапии. Также, по тибетским методикам, псориаз считается мульти-причинной болезнью, связанной с поражениями систем регуляции в организме Бад-кан, Мхрис-па и Рлунг (соответственно: лимфы, печени, нервов). Детальнее это выглядит так:
- со стороны печени: сбой в организме происходит вследствие употребления в пищу большого количества соли, острых специй, жира, спиртных напитков. Исправить ситуацию можно через исключающую эти компоненты питания диету, а также через нормализацию работы желчевыводящих каналов;
- со стороны нервного аппарата: психоэмоциональный разлад, стрессы, неврозы. Способ реабилитировать неудовлетворительное состояние нервов: фитотерапевтические процедуры, очищение крови от токсинов, возбуждающих нервную систему, гармонизация импульсов через иглоукалывание, восстановление иммунной оболочки тела.
Сочетая указанные методики (диету, настрой эмоционально позитивного фона, очистку лимфатических потоков и печени с локальной обработкой очагов проявления псориаза), можно добиться значительного улучшения кожных покровов, максимально нейтрализовать болезнь. Важно во время чистки организма при псориазе пить много чистой воды – простой или минеральной, не злоупотреблять спиртным, лекарственными препаратами, не пользоваться химическими веществами, косметическими средствами (дезодоранты, гели для душа, крема, лосьоны). Исключая постепенно раздражительные факторы из внешней среды, выводя шлаки из тканей тела, можно прийти к полному выздоровлению от псориаза.
| Псориаз ног и ступней |
Как повысить шансы на благоприятный исход болезни?
Симптомы псориаза у детей грудного возраста имеют свои особенности. Первым проявляем считаются высыпания в области ягодиц, далее поражаются остальные участки кожного покрова. Заболевание принято разделять на несколько стадий:
- Начальная стадия. На теле малыша появляется несколько небольших розовых пятнышек, не доставляющих особого дискомфорта, со временем на их поверхности образуются легко отходящие серебристые чешуйки;
- Прогрессивная. Появляются новые высыпания, происходит слияние папул в бляшки, которые отличаются от цвета здоровой кожи, на бляшках образуются чешуйки. Присутствует характерный ободок вокруг шелушений. Грудничку доставляют дискомфорт усиливающиеся жжение и зуд, может повыситься температура тела. Данная стадия достаточно длительная — от 2 недель до нескольких месяцев;
- Стационарная. Эта стадия может длиться неопределенное время, рост новых папул и бляшек прекращается, увеличивается число чешуек, покрывающих поверхность пораженной кожи, отсутствует ободок вокруг шелушений;
- Регрессивная. Завершающая стадия, для которой характерно активное отслоение чешуек, остановка воспалительного процесса. Уже существующие бляшки уплощаются в центре пятен и постепенно исчезают. Общее состояние ребенка улучшается. На данной стадии можно говорить о выздоровлении, однако, учитывая, что болезнь носит хронический характер, необходимо придерживаться профилактических мер.
Признаки псориаза у грудного ребёнка значительно отличаются от симптомов данного недуга у взрослого. У детей на начальной стадии появляются красные высыпания в складках кожи (в ягодичной области, подмышечной впадине), на голове, лице, половых органах. Также она локализуется в местах, подвергаемых постоянному трению одеждой. Редко сыпь возникает на ладонях и стопах.
Сыпь напоминает опрелость, но у неё есть главный симптом псориаза – роговой шар папул отслаивается, появляется шелушение. Постепенно нежная кожа покрывается слоем чешуек-корок. Единичные мелкие папулы сливаются в конгломераты. Их размер постепенно увеличивается, покрывая большие участки эпидермиса.
В большинстве случаев сыпь зудит, принося ребёнку огромный дискомфорт. Он расчёсывает папулы, рискуя занести инфекцию. Увидеть, как выглядит детский псориаз можно на фото.
Стадии псориаза у ребенка: прогрессирующая, стационарная и регрессивная.
- Прогрессирующая – появление мелкой сыпи красного либо ярко-розового цвета. Она зудит, шелушится, увеличивается в размере и распространяется по коже. Скоро сыпь покрывается трещинами, начинает немного кровоточить. В отличие от взрослых, у детей практически отсутствует феномен стеаринового пятна, терминальной плёнки. При тяжелой форме прогрессирующей стадии у ребёнка повышается температура тела, уплотняется поверхность эпидермиса, увеличиваются лимфатические узлы, наблюдается отёк кожи, сильное покраснение.
- Стационарная – образование новых высыпаний и их рост прекращаются, уменьшается интенсивность шелушения.
- Регрессивная – сыпь начинает постепенно рассасываться. После её исчезновения на коже появляются депигментированные ободки.
При полном исчезновении признаков болезни наступает ремиссия. Её длительность зависит от особенностей ухода за ребёнком, в частности от рациона питания. Рецидив болезни у детей часто становится следствием перенесения инфекционных болезней.
Псориаз у детей имеет особую клиническую картину развития. У самых маленьких болезнь начинается с кожных складок, где появляются розоватые пятнышки, что часто воспринимается как проявление опрелости.
У детей первых лет жизни развитие заболевание начинается с образования небольших папул на разных участках тела. Со временем пятнышки и папулы по центру набухают, отслаиваются, покрываются чешуйками, а их границы расширяются.
Самые вероятные формы псориаза у грудничков:
- Пеленочная. Развивается у детей до года. Основные симптомы наблюдаются в ягодичной области. Появляются эритематозные очаги с сыпью, со временем они покрываются пропитанными экссудатом чешуйками. Между воспаленными участками и здоровой кожей четко видна граница. Псориаз у новорожденных в области ношения памперсов вначале обычно принимается за раздражение от контакта с мочой и испражнениями – пеленочный дерматит.
- Каплевидная. Характерные симптомы – образование бляшек, папул округлой формы и размером в диаметре не более одного сантиметра. Поверхность элементов со временем также может начать шелушиться, а отдельные пятна сливаются между собой. Каплевидный вид псориаза у детей имеет тесную связь между перенесенной стрептококковой инфекцией и появлением высыпаний. Пятнышки на теле в этом случае появляются примерно через две недели после перенесенной инфекции. Вызвать каплевидный вид болезни у ребенка может также лекарственная токсикодермия.
- Бляшечная. Первые кожные симптомы проявляются в области лица, ягодиц, на кистях и в крупных естественных складках. У детей вместо характерных для взрослого больного человека псориатических бляшек появляются на теле эритематозные пятна, в отдельных случаях – папулы и везикулы. Патологические элементы возвышаются над кожей, увеличиваются в размерах. Со временем в середине образуются островки слущенного эпителия.
- Пустулезная. Проявляется появлением очагов отечности и воспаления. На красноватых по цвету участках кожи образуются наполненные экссудатом небольшие пузырьки. Ближайшие лимфоузлы воспаляются и увеличиваются.
Помимо самых распространенных форм, болезнь у ребенка грудного возраста может протекать и по другому сценарию. Тяжело переносится эритродермическая форма патологии, проявляющаяся воспалением большей поверхности тела, отслаиванием участков дермы, выраженной болезненностью.
Псориаз у детей может протекать с поражением отдельных суставов, ногтей, кожи головы, при осложнениях патология захватывает внутренние органы. Псориатические элементы могут распространиться на слизистые оболочки ротовой полости, наружных половых органов.
Кожная симптоматика любого подвида псориаза сопровождается и ухудшением самочувствия. Псориатический процесс приводит к сухости тела, к ощущениям стянутости кожи, зуду. Такие дискомфортные ощущения приводят к тому того, что болеющий младенец начинает расчесывать кожу, а ее травмирование вызывает образование новых очагов и повышает риск инфицирования.
Раздражение тела повышает нервозность грудничка, ухудшает его сон и аппетит. Степень выраженности всех симптомов любой из форм болезни определяется стадией развития, всего их четыре:
- Начальная. Характеризуется появлением всего нескольких пятнышек на теле, их образование не приводит к выраженным дискомфортным ощущениям.
- Прогрессирующая. Уже появившиеся очаги увеличиваются в размерах, растут новые элементы, происходит их соединение (слияние). Остро выражены общие проявления, например зуд.
- Стационарная. Процесс замирает – размеры бляшек остаются на прежнем уровне, новых элементов нет. Усиливается шелушение поверхности пятен.
- Регрессирующая. Обратное развитие начинается с уплощения существующих бляшек в центральной части. Постепенно отслаиваются все чешуйки, воспаленные очаги проходят, на их месте будут еще некоторое время находиться пятна светлой или, наоборот, темной окраски.
Определение формы псориаза и его стадии требуется для выбора оптимального курса лечения, цель которого – не только устранение симптомов, но и предупреждение возможных осложнений.
— стационарная — 2;
Такая патология, как псориаз, является аутоиммунным заболеванием, которое способно полностью разрушить иммунитет ребенка. Поэтому важно делать максимально возможное для укрепления защитных функций детского организма. Можно повысить объем натуральных витаминов. Важно хорошо проветривать помещение, особенно перед сном.
Форма протекания псориаза обычно хроническая. При правильно подобранном и комплексном лечении, соблюдении всех требований врача может наступить стойкая ремиссия. Псориаз отступит. Почти 90 % успеха — это правильный выбор медикаментов. А желание и упорство победит любую болезнь.
На начальных стадиях очень сложно диагностировать псориаз визуально. Высыпания чаще списываются на аллергическую реакцию или потницу. Отсутствие лечения способствует дальнейшему развитию недуга с его возможными осложнениями.
Как же выглядит псориаз у детей, и каковы его симптомы?
Пеленочный псориаз
Первые проявления:
- появление высыпаний в ягодичной зоне.
Данный вид заболевания наблюдается у детей до года. Сложно поддается диагностике из-за схожести симптомов с другими дерматологическими проблемами.
Характеризуется:
- появлением багровых пятен на коже, их сильным шелушением и последующим ороговением;
- повышением местной температуры тела;
- сильным зудом;
- ухудшением состояния ребенка, сонливостью и усталостью.
На поверхности бляшек образуется серый налет. Определенной локализации сыпь не имеет, поэтому поражению может быть подвержен любой участок тела.
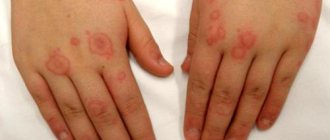
Каплевидный псориаз
Характеризуется:
- появлением единичных высыпаний, похожих на маленькие точки или капли;
- бледно-розовым цветом высыпаний;
- сухостью патогенных элементов и их зудом.
При отсутствии терапии, данный вид может перейти в тяжелую форму, трудно поддающуюся лечению.
Пустулезная форма
Особенности:
- воспаление кожи, образование пустул (волдырей);
- зуд и жжение в области поражения;
- пустулы наполнены жидкостью, которая при попадании инфекции может смениться гноем.
Пустулы образуются на ступнях и ладонях. Жжение и зуд усиливаются в ночное время при контакте с пеленками.
Особенности начальной стадии:
- появление бледно-розовых бляшек;
- стремительное увеличение площади высыпаний;
- образование жидкости в очагах поражения;
- постепенное ороговение бляшек.
Обычным местом локализации патологических элементов являются складочки на теле ребенка, а также конечности.
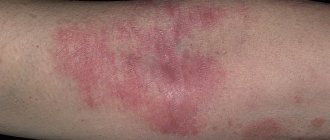
Обратный псориаз
Характерные признаки:
- появление глубоких бледно-розовых пятен с гладкой блестящей поверхностью;
- высыпания появляются в паховой и подмышечной зоне.
Можно ли загорать при псориазе на солнце?
Псориаз и солнце – совместимы ли эти две вещи? Этот вопрос не появляется в холодное время года, а при наступлении летнего сезона, когда многие отправляются в отпуск в жаркие страны, становится актуальным. И это нормально, ведь кожное заболевание в любой момент может привести к обострению, что чревато развитием негативных симптомов.
Примерно в 70% клинических картин именно летом состояние кожного покрова пациентов значительно улучшается. И этому способствуют солнечные ванны при псориазе. Они положительно сказываются на состоянии эпидермиса, обладают подсушивающим эффектом.
Но иногда ультрафиолетовое излучение – это вред, соответственно, в некоторых случаях псориаз и загар несовместимы. Поэтому во время нахождения под открытыми солнечными лучами, купания в море надо придерживаться определенных правил.
Итак, можно ли загорать при псориазе – польза или вред для организма? Основные рекомендации по принятию солнечных ванн для пациентов – рассмотрим далее.
- Совместимость заболевания и солнца Воздействие ультрафиолета на псориатические бляшки
- Польза солнечных ванн при псориазе
- Правила загара для пациентов
- Когда солнце приносит вред?
Совместимость заболевания и солнца
Солнечные ванны при псориазе – хороший способ для продления стадии ремиссии. Летняя пора предстает самым благоприятным временем для лечения этого заболевания. Поэтому для достижения хорошего результата пациентам рекомендуется ежегодное посещение моря.
Давно доказано, что выраженный терапевтический эффект достигается при комплексном воздействии морской воды, солнечных лучей и чистого воздуха. Последний изобилует отрицательными ионами и другими полезными веществами.
Химический состав морской воды схож с составом плазмы крови человека, что способствует ускоренной регенерации поврежденного кожного покрова. Морская вода обеспечивает дезинфицирующие свойства, помогает избавиться от псориатических проявлений на коже.
Хорошие условия для лечения псориаза представляют курорты Болгарии, Краснодарского края, Словении и Крыма. Но лучше всего при возможности отправиться на Мертвое море – уникальное место, где идеально сочетаются природные и климатические факторы, что позволяет продлить время ремиссии болезни.
Последние клинические исследования показали, что 90% пациентов, которые прошли лечение в здравницах на побережье Мертвого моря, практически на год забыли о негативных проявлениях заболевания.
Воздействие ультрафиолета на псориатические бляшки
Псориатическая болезнь выступает хронической патологией, которая не поддается полному излечению. Лечение светом – вспомогательный метод терапии, позволяющий остановить прогрессирование заболевания, рост патологических элементов на коже.
Ультрафиолетовые лучи полезны, это факт. Загорелая кожа быстрее регенерирует на фоне повреждений, вследствие чего псориатические бляшки осветляются, становятся меньше, а со временем исчезают. Благодаря солнечным ваннам тормозится патологический процесс не только на коже, но и внутри организма.
Загар при псориазе является причиной усиленной выработки витамина Д, который способствует нивелированию пагубных симптомов. Солнечные лучи предстают гарантией быстрого заживления ран.
Польза солнечных ванн при псориазе
Ультрафиолетовые лучи при псориазе положительно сказываются на состоянии кожного покрова человека. При воздействии лучей на тело выявляются такие терапевтические эффекты:
- Улучшается работа иммунной системы, повышаются барьерные функции организма.
- Ускоряются регенерационные процессы в тканях эпидермиса.
- Нивелируются симптомы – жжение, зуд, покраснение, шелушение.
- Тормозится дальнейшее прогрессирование заболевание.
- Уменьшается выраженность и размер псориатических бляшек.
Дерматологи разрешают находиться на солнце пациентам с псориазом при любой форме патологии. Однако имеет значение стадия заболевания.
Можно ли загорать?
Итак, можно ли загорать при псориазе на солнце? При соблюдении определенных правил и рекомендаций ответ положительный. Пациентам необходимо беречь чувствительный покров от излишнего влияния солнечных лучей, использовать защитные средства – перед загаром мазать специальный защитный крем.
Правила загара для пациентов
Лечение псориатической болезни солнечными лучами рекомендуется начинать с посещения медицинского специалиста.
Если дерматолог разрешит поездку, тогда можно.
Дело в том, что имеются некоторые противопоказания, которые могут привести к серьезным последствиям.
Дерматологи для пациентов с псориатической болезнью озвучивают рекомендации, которых нужно строго придерживаться:
- Сколько можно находиться под солнцем? Первая солнечная ванна по длительности не должна превышать 10 минут. После этого продолжительность сеансов можно постепенно увеличивать, вплоть до 30 минут.
- Лучшее время для получения загара на морском побережье – это утро. Идеально загорать с шести до 11 утра. Вечером можно с 17:00 до 20:00. Промежуток – наиболее опасное время, потому что в этот период отмечается максимальная активность солнца, что может спровоцировать развитие обострения. А солнечные ожоги доставят много болезненных минут.
- Солнечные ванны обеспечивают подсушивающий эффект. И это хорошо. Однако для пациентов чрезмерная сухость кожи вредна. Поэтому рекомендуется использовать специализированную защиту в виде кремов, гелей и спреев. Подбирать средства такого плана должен только доктор, поскольку в составе имеются вещества, способные осложнить клинику заболевания. К тому же средства для защиты от солнца могут вступать в лекарственное взаимодействие с препаратами от псориаза.
- Загорать рекомендуется в тени, желательно избегать открытых солнечных лучей.
- После водных процедур кожный покров аккуратно промакивают полотенцем, затем наносят любой увлажняющий крем. Он препятствует пересыханию, соответственно, травмированию.
Во время приема солнечных ванн можно использовать спрей Скин-кап. Это средство защищает кожу, предупреждает воспалительный процесс.
Море и псориаз
Купание в море не только разрешается, но и рекомендуется. По отзывам некоторых пациентов, 2-3-недельный отдых помогает надолго избавиться от проявлений хронического заболевания.
Морская вода обладает терапевтическим действием. Так, купание дезинфицирует кожу, уменьшает количество и размер высыпаний, избавляет от неприятных симптомов, ускоряет регенерационные процессы.
Лечение «морем» особо настоятельно рекомендуется при каплевидном псориазе и артропатии псориатической формы.
Когда солнце приносит вред?
Солнце – не только польза, но и вред в некоторых случаях для организма человека. Терапия с помощью морской воды и ультрафиолетового облучения подходит при любой форме псориатической болезни, но не во всех случаях.
Отказаться от принятия солнечных ванн рекомендуется при тяжелой форме псориаза, когда выявляется генерализация патологического процесса. Нельзя купаться и загорать при обострении болезни – надо дождаться периода ремиссии.
Еще одно абсолютное медицинское противопоказание – это применение гормональных лекарств (как наружным способом, так и внутрь). Дело в том, что гормональные препараты в качестве побочного действия часто способствуют повышению восприимчивости кожи, вызывают фотосенсибилизацию.
В таком случае даже незначительное по времени нахождение под солнечными лучами может обернуться глубокими ожогами. В свою очередь ожоги приводят к обострению псориаза, появляются все новые и новые псориатические бляшки. Так, желание поправить здоровье ультрафиолетом обернется новым витком проблем.
Дерматологи не советуют лечиться солнцем пациентам, у которых летняя форма заболевания. То есть обострение – рецидив приходится именно на летние месяцы. Такой вид псориатического недуга встречается редко – примерно в 5% от всех случаев заболеваемости.
В качестве альтернативы естественному ультрафиолету можно ходить в солярий. Он обладает аналогичными свойствами – укрепляет иммунную систему, способствует быстрому заживлению язвочек и ран на коже, ускоряет регенерацию в глубоких слоях кожи. Оптимальным вариантом будет вертикальный загар для пациентов с длительностью сеанса до 5-7 минут (первый сеанс максимально короткий).
Как выглядит псориаз у детей
В грудном возрасте недуг похож на молочницу, просто на опрелость, максимум — на экзему. Верхний слой кожи пестрит участками с границами насыщенного розового цвета. Обнаруживаются точечные чешуйки.
Дети постарше начинают активно чесать покрасневшие места, появляется конкретная сыпь, возникают узелки, другое название — папулы, с серыми чешуйками. Эти «атрибуты» псориаза постепенно увеличиваются и начинают объединяться друг с другом. Поверхность папул может мокнуть, иметь микротрещины. Из-за такой особенности патология опасна присоединением инфекций.
Профилактика
Для достижения длительной ремиссии, необходимо помочь ребенку соблюдать основные правила:
- избегать повреждений кожи;
- ограничить использование агрессивных средств гигиены и жестких мочалок;
- соблюдать основы диеты;
- носить одежду из натуральных тканей;
- создать благоприятную эмоциональную атмосферу.
Профилактические меры в большей степени зависят от родителей, чем от ребенка.
К лечению псориаза у детей нельзя относиться халатно. Игнорирование симптомов или самолечение могут усугубить проблему и спровоцировать серьезные осложнения. Своевременное обращение за медицинской помощью обеспечит стойкую ремиссию и избавит ребенка от неприятных ощущений.
Даже наследственная предрасположенность не является стопроцентным показателем того, что малыш обязательного заболеет тяжелым недугом, в силах родителей это предотвратить. Существует ряд профилактических мер, способных помочь избежать развития псориаза у грудничков, к ним относятся:
- ежедневные прогулки на свежем воздухе;
- соблюдение режима сна и питания;
- гипоаллергенная диета;
- соблюдение правил гигиены малыша;
- стирка нательного и постельного белья гипоаллергенными моющими средствами;
- спокойная и доброжелательная обстановка в семье.
Чтобы минимизировать риск заболевания и продлить период ремиссии, соблюдайте простые правила:
- во время купания не применяйте агрессивные средства и жёсткие мочалки;
- учите ребёнка избегать порезов, ожогов, травм кожи;
- берегите ребёнка от попадания на кожу прямых солнечных лучей;
- отдавайте предпочтение одежде из натуральных тканей;
- следите за рационом ребёнка;
- аккуратно подбирайте лекарственные препараты;
- старайтесь, чтобы у ребенка преобладало позитивное эмоциональное состояние.
При возникновении минимальных подозрений, что у ребёнка появился псориаз, обратитесь к дерматологу. Это серьезная болезнь, поэтому как её лечить сможет сказать лишь компетентный доктор. Не занимайтесь самолечением, ведь чем раньше будет пройдена эффективная терапия, тем быстрее удастся достичь состояния стойкой ремиссии. Несмотря на то, что псориаз не лечится, при правильном и своевременном подходе можно минимизировать количество рецидивов болезни.
Что можно использовать, кроме медикаментов
Для лечения псориаза у детей на рынке появилась лечебная косметика, которая более удобна для лечения, особенно, если поражены только некоторые не очень большие, области кожного покрова. В качестве примера можно привести серию «Псорилом», состоящую из геля для душа, шампуня, спрея и крема.
В состав геля входит деготь, вытяжка из сапропеля и экстракт чаги. Шампунь обладает антисептическими свойствами, спрей содержит пиритионат цинка и удобен при локализации сыпи в складках.
Существую так же мази и кремы, изготовленные на основе витаминов А, Е и D и стимулирующие ороговение и регенерацию пораженных областей. Но применять их длительное время не рекомендуется, так как они могут вызвать гипервитаминоз.
Кроме средств, содержащих медикаменты, необходимо не забывать о самом главном:
- оберегать пораженные участки кожи от расчесывания;
- позаботиться о достаточном увлажнении кожного покрова;
- делать детям при псориазе ванны из лекарственных трав;
- исключить из рациона питания сладкое и продукты, содержащие ненатуральные компоненты;
- обеспечить больному ребенку комфортный сон в достаточном объеме.
Диагностика детского псориаза
Выставить диагноз ребенку младше одного года только по внешнему осмотру и общим симптомам сложно. Псориаз у детей протекает с отсутствием характерной псориатической триады, выражающейся появлением термальной пленки и мелкоточечного кровоизлияния при отслаивании чешуек.
У грудничков может в первые дни болезни и не быть шелушения. Подтверждается предполагаемый диагноз исследованием соскоба, взятого с поверхности псориатических элементов.
Важное значение в диагностике имеет выяснение наследственной предрасположенности, перенесенных инфекций. При обследовании необходимо дифференцировать псориаз и с дерматозами, имеющими сходную клиническую картину.
Пока одни думают, бывает ли псориаз у детей или нет, другие начинают оперативно решать возникшую проблему. Поставить правильный диагноз может только врач — это аксиома не требует доказательств. В случае с псориазом — это врач-дерматолог. Болезнь носит настолько явственный характер, что специалисту достаточно стандартного врачебного осмотра.
1. феномен т.н. стеаринового пятна — шелушение и стружка и желтоватого оттенка;
2. феномен т.н. точечного кровотечения — если соскоблить верхушки чешуек, проступят капли крови;
3. феномен т.н. терминальной пленки — поверхность папул под чешуйками глянцевая, ровная и гладкая.
— все тело покрыто небольшими бляшками красного или ярко-розового цвета;
— псориатические бляшки поражают волосяные части головы, участки локтевых и коленных суставов, внутренние стороны бедер.
Для стопроцентной точности юный пациент направляется на сдачу общих анализов крови, мочи и биопсии пораженных участков кожи, биохимии крови; коагулограмму. Псориатический артрит определяется по рентгенографии. Для полноты картины проводится иммунограмма и тестирование на аллергены. Назначается гистология кожного соскоба.
Примите во внимание
Доктора настоятельно советуют водить детей на ЛФК, в спортивные секции. Болезнь не передается при контактах, касании или по воздуху, а вот физическая активность придется очень кстати.
При первых проявлениях псориаза у ребенка необходимо обратиться за медицинской помощью. Специалист оценит состояние сыпи и сделает необходимые назначения. Кроме внешнего осмотра, при постановке диагноза врач руководствуется:
- наличием псориатической триады — ряда признаков, характерных только для псориаза;
- результатами анализа крови, мочи и соскоба.
У детей до года часто отсутствуют признаки псориатической триады, поэтому дерматолог ориентируется на результат анализа соскоба.
Полезное видео
Псориаз является достаточно тяжелым и неприятным заболеваниям, особенно для малышей в грудном возрасте. К сожалению, болезнь хроническая, но при правильном подходе к лечению и поддержке иммунитета ребенка можно существенно сократить вероятность рецидивов.
Минимальные диагностические признаки: типичные симметрично расположенные эритематозные чешуйчатые бляшки.
Клиническая характеристика
Заболевание проявляется эритематозными бляшками с серебристыми чешуйками на поверхности. Обычно симметрично поражаются разгибательные поверхности коленных и локтевых суставов, кожа волосистой части головы. После снятия чешуек образуется гладкая блестящая поверхность с капельками крови на ней.
Характерен положительный феномен Кебнера (изоморфная реакция) — появление псориатических высыпаний на месте нанесения раздражения (царапина, ссадина). Течение обычно рецидивирующее. Может наблюдаться атрофия ногтей. Микроскопически обнаруживают паракератоз, гиперплазию эпидермиса и небольшой воспалительный процесс.
Возможны генерализованная эксфолиативная эритродермия с гипоальбуминемией и гипотермией, генерализованный пустулезный псориаз, а также поражение суставов. Этиология мультифакториальная.
Популяционная частота — 1:100.
Соотношение полов — M1:Ж1.
Дифференциальный диагноз: себорейный дерматит.
Особенности лечения псориаза у детей
При выборе методики излечения детского псориаза особенно актуален старейший принцип медицинской этики главного врача цивилизации Гиппократа: «Не навреди», или primum non nocere. Терапия должна быть эффективной и результативной, но при этом облегченной, в некотором роде, щадящей.
Чтобы получить положительную динамику, на практике дерматологи применяют комплексный подход. Обычно процесс лечения включает следующие мероприятия:
- медикаментозное лечение;
- физиотерапевтические процедуры;
- лечение плазмаферезом, ультрафиолетом;
- санаторно-курортное оздоровление — стоит отдавать предпочтение домам отдыха с хорошими минеральными источниками, вода, насыщенная минералами, особенно эффективна в борьбе с недугом.
Наружные средства из категории медикаментозного лечения имеют собственную классификацию.
Традиционная терапия
Для снятия воспаления на первоначальных стадиях назначаются препараты, в основе которых мочевина, салицин, деготь. Но эффект от них наблюдается только при комплексном подходе. Важная роль отводится витаминотерапии. Успешно применяются высокие дозировки витаминов групп В, РР, А, Е, С. Дегтярная и серно-салициловая мази результативны при локализациях на ладонях и ступнях: накладываются они, как правило, под повязку.
Топические стероиды
— мометазон;
— клобетазол;
— бетаметазон;
— гидрокортизон.
Стероиды — это гормональные препараты: действуют быстро и эффективно. Но есть существенный недостаток: велик риск получения осложнений — дерматита отмены и полной атрофии кожи. Обладают очень сильным действием. В европейских странах без рецепта не отпускаются. Самолечение чревато серьезными последствиями.
Принимать топические стероиды можно 5 дней. Нельзя наносить на большие локализации, чувствительные участки и использовать очень часто. Нарушение в приеме приводит к привыканию и обострению. Некоторые дерматологи полагают, что назначение глюкокортикостероидных препаратов и вовсе небезопасно для детского неокрепшего организма. Может развиться задержка роста, снижение веса, повышение давления, гипопигментация и разрушение кожи.
— кальципотриол — вещество, которое препятствует быстрому делению клеток (подходит для детей старше 6 лет);
— пиритион цинка, или активный цинк — субстанция, обладающая многими полезными свойствами, уменьшает зуд, восстанавливает дерму и ее защитные функции (назначается детям от 1 года).
Некоторые врачи полагают, что негормональное лечение не менее результативно, чем гормональное, при этом гораздо более безопасное.
Прививки и дерматит
Патологии кожных покровов нередко служат поводом для отказа от вакцинации. Родители больных детей избегают прививок, опасаясь, что болезнь усилится. Последствия отказа от прививания могут приносить большие проблемы со здоровьем.
Разберёмся, можно ли делать прививки при атопическом дерматите, а также при аллергической кожной реакции без усиления проблемных высыпаний и покраснений.
Когда делать
Первое, что нужно делать при любой разновидности дерматита – снять состояние рецидива.
Во время обострений делать вакцинацию противопоказано, аллергический или атопический дерматит после прививки может усугубиться.
Лучше дождаться ремиссии, и только потом приступать к процедуре вакцинации.
При дерматических обострениях организм борется с этим недугом, а ему добавляют новую нагрузку в виде внедрения болезнетворных элементов, с которыми ему тоже нужно бороться, вырабатывая антитела.
Часто нагрузка слишком велика, и маленький организм не справляется.
Атопический дерматит
Прививки при атопическом дерматите у детей лучше проводить в больнице под наблюдением врачей.
При этом делаются визуальные наблюдения, производится регулярная сдача анализов, измеряется температура.
Очень важно наблюдать ребёнка первые 3 дня после прививки. Обычно в стационарах вакцинация проводится совместно с антигистаминным прикрытием.
Пошаговая процедура у детей в больнице делаются так:
- Происходит предварительная сдача анализов и осмотр у специалистов.
- После положительных результатов утром у малыша измеряется температура (делается вакцинация в первой половине дня).
- Инъекция антигистамина.
- Повторное измерение температуры.
- Через 2 часа контрольное изменение температуры.
- Прививка.
- Через 1,5-2 часа измеряется температура.
- Вечером инъекция антигистамина.
- Уколы антигистаминных препаратов в течение следующих 2 суток.
Если ребёнок находится на грудном вскармливании, маме также необходимо принимать антигистаминные средства внутрь.
Виды и дозы подбираются для каждого маленького пациента и его мамы индивидуально.
На вопрос о целесообразности прививок при атопическом дерматите мнения медиков таковы:
- Здесь нужно учитывать не только возраст пациента, но и возможности его организма.
- Мнения медиков на прививание детей с подобными диагнозами различное.
- Одни считают, что большинство прививок нужно делать после года.
Есть другое мнение, например, прививки при атопическом дерматите Комаровский считает безопасными в любом возрасте, но подчёркивает необходимость продолжения ремиссии как минимум неделю.
Аллергический дерматит
Перед тем, как делать прививки при аллергическом дерматите нужно провести ряд действий.
Порядок вакцинации определяется своевременно, поэтому к прививке нужно подготовиться заранее и провести соответствующее лечение, чтобы добиться ремиссии.
- Исключить из рациона всю аллергенную пищу.
- Постельное бельё и принадлежности, а также одежда и предметы личного пользования должны быть гипоаллергенными.
- Необходимо исключить все раздражающие факторы. При этом нужно помнить, что натуральные материалы не панацея от аллергии. У многих людей возникает негативная реакция на шерсть, целлюлозу, растительные элементы и прочее. Нужно найти и убрать аллерген. Только тогда прививки при аллергическом дерматите останутся без последствий.
- Принимать антигистаминные средства внутрь, такие как Фенистил, Зиртек в течение 4-5 дней.
- Выводить яды из организма поможет Полисорб, Энтеросгель. Лечение ими нужно проводить не менее недели.
- Нормализовать работу кишечника с помощью Лактулозы. Некоторые сорбенты могут вызывать запор.
- Увлажнять кожу с помощью эмолентов и увлажняющих кремов.
- Водные процедуры принимать только в среднем температурном режиме, лучше под душем. Делать это нужно не чаще 2 раз в неделю.
Отвечая на вопрос, можно ли делать прививки при аллергическом дерматите, мы затронули тему о мерах перед процедурой прививания. Теперь нужно рассмотреть аспект после прививочного периода.
Как правило, такие прививки, как БЦЖ и против гепатита В особых последствий для организма аллергика не вызывают.
В некоторых случаях прививки провоцируют атопический дерматит или аллергию на коже.
- Нужно заметить, что допускать присутствия аллергенов нельзя и после прививки.
- Организм ослабляется после вакцинации и подвержен возникновению пятен, сыпи, пузырей на коже намного больше, чем до этого.
- После вакцинации нельзя мыться в течение 3 дней.
Не используйте кортикостероидные препараты и антибиотики. Повышение температуры – это нормальное явление, поэтому сгонять её можно только после показателя 38,5.
Обязательно увлажнять тело с помощью крема, но в нём не должно быть красителей и отдушек.
Народные способы лечения псориаза у детей
Народное лечение не предполагает хождение по бабкам-шептухам и прочие концепты нетрадиционной медицины. Лечение всегда хорошо помогает в комплексе. И тут лучший помощник — природа.
Для смазывания бляшек подходит такое средство: сушеную кору липовых веток сжечь в несгораемой таре. Получится полужидкое смолянистое вещество. Им и смазывать покрасневшие участки два раза в день. Все хорошо в меру. После курса липовых веток делается 7-дневный перерыв.
Готовится еще одно средство. Ягоды клюквы отжимаются через сито. Сок варится несколько минут, добавляется кусок смальца или жира, несколько капель жира рыбьего. Все перемешать, остудить. Хранить в холодильнике. Смазывать на первоначальной стадии псориаза у детей.
Есть еще одно неплохое средство. Смешивается спиртовой экстракт череды с вазелином. Облегчает состояние при острой стадии.
Отвары из трав для приема внутрь детям не рекомендуются. Лучше делать ванны или примочки. Хорошо помогают следующие растения: шалфей, подорожник, фиалка, крапива.
При псориазе на голове у детей можно добавить в обычный шампунь масло можжевельника или чайного дерева.
Народная медицина
Средства народной медицины помогают улучшить самочувствие ребенка за счет снижения зуда, уменьшения шелушения, продления сроков ремиссии.
Наружные средства
- Ежедневно накладывать размельченный корень сельдерея на область бляшек на 2 часа. Курс — 2 месяца.
- Листья калахоэ промыть, измельчить и полученную кашицу завернуть в марлевый тампон. Затем на 30 минут прикрепить к больному месту лейкопластырем.
- Смочить ватный диск соком квашеной капусты, приложить к бляшкам на ночь.
- Мазать пораженные места льняным маслом для размягчения уплотненной кожи и профилактики образования трещин.
- Соединить 100 г сливочного масла с 15 г прополиса, добавить 5 капель масляного раствора витамина А. Делать аппликации марлей, смоченной в этой смеси.
Травяные отвары для приема внутрь
- Столовую ложку березовых почек залить стаканом кипятка. Через полчаса процедить, пить по 50 мл перед едой.
- Столовую ложку сухих соцветий клевера заварить стаканом кипящей воды. Через час настой готов. Принимают по 50 мл 3 раза в день.
В домашних условиях хорошо помогают ванны с отварами трав, морской и пищевой солью.
Народные методы применяются у детей только с разрешения врача.