Пищевая аллергия – это отсутствие толерантности к обычным продуктам питания, вызванное иммунологической реакцией организма. Разновидностью такой патологии является ее гастроинтестинальная форма, которая характеризуются поражением слизистой пищеварительного тракта, и может затрагивать любые участки ЖКТ. Ее не так просто дифференцировать, так как она имеет схожую симптоматику с нарушениями функционирования желудочно-кишечного тракта, и может являться единственным признаком аллергического ответа.
Гастроинтестинальные проявления пищевой аллергии у детей встречаются наиболее часто в период с месяца до трех лет. Чем младше ребенок, тем сильнее будет их выраженность.
Механизм развития и особенности гастроинтестинальной пищевой аллергии
Иммунная реакция, способная поражать исключительно ЖКТ, встречается крайне редко, чаще она затрагивает иные системы и органы. Наиболее часто гастроинтенстинальный синдром сопровождается проблемами ЖКТ, сопряженными с кожными или респираторными признаками. Также существует зависимость проявлений от уровня чувствительности и возраста человека.
Пищеварительная система переваривает, всасывает, утилизирует компоненты еды. В повседневной жизни ЖКТ сталкивается с множеством веществ, которые могут быть восприняты как аллергены. Желудочный сок и вырабатываемые ферменты снижают провокационные свойства аллергенных продуктов.
Иммунитет с помощью иммунных клеток обеспечивает полноценную защиту от чужеродных веществ – антигенов. При проникновении в организм аллергена на защиту выходят иммуноглобулины группы Е, которые располагаются на оболочках иммунных клеток. При вторичном контакте с аллергеном образуются иммунные совокупности, которые вызывают разрушение клеток и тканей. В этот момент происходит выброс гистамина и серотонина в кровоток, а они в свою очередь вызывают аллергические проявления различного характера: воспаление, рвоту и болевой синдром, жидкий стул, отечность слизистой ЖКТ.
Эпизодично при формировании гастроинтенстинальной аллергии могут встречаться иммунные ответы, вызванные иммуноглобулинами не группы Е, а другими. При иммунокомплексных процессах вырабатываются IgG, IgM, создаются и активируются иммунные комплексы, что вызывает выброс провокаторов аллергии в кровоток и ведет к формированию иммунного воспаления в ЖКТ.
При клеточных реакциях на защиту встают Т-лимфоциты, которые вызывают аллергическое воспаление.
Немного о статистике и пищевых аллергенах
Аллергия, вызванная компонентами пищи, встречается у 8% детей в возрасте до трех лет. По мере взросления ребенка частота возникновения симптомов, вызванных пищевыми компонентами, снижается (в подростковом возрасте – это лишь около 4%). В 35% случаев речь идет об истинной аллергии, в 65% – о псевдоаллергии.
У половины людей с пищевой аллергией встречается гастроинтестинальная форма. В 92% случаев расстройства ЖКТ комбинируются с патологиями других органов и систем организма. Обособленная форма встречается лишь у 10% малышей. Она тяжело диагностируется, так как не имеет заметной связи с приемом пищи.
Основные аллергены пищевых составляющих
| Растительного генезиса | Животного генезиса |
| соя, арахис, фасоль, горох, чечевица | коровье молоко |
| пшеница, рожь, ячмень, кукуруза | козье молоко |
| орехи | яйца |
| ягоды, фрукты и овощи красного, оранжевого цвета: клубника, малина, земляника, персик, абрикос, хурма, дыня, авокадо, томаты, морковь, свекла, а также киви, виноград и цитрусовые | морепродукты, рыба |
На данный момент известно около 160 различных аллергенов.
Самые обыденные антигенные продукты
| Продукт | Распространенность патологии | Раздражитель |
| Коровье молоко | Проявляется у 87% малюток в период с рождения до 12 месяцев, чаще после замены грудного молока искусственными составами. И у 79% малышей – в период с 12 до 36 месяцев. | Имеет около 20 антигенов с высоким потенциалом чувствительности. Главные аллергены – сывороточные и казеиновые части. Коровье молоко используют для производства многих продуктов. |
| Куриное яйцо | Встречается в 87,2% случаев. | Главными источниками аллергии считаются овомукоид, овальбумин, кональбумин и лизоцим. Желток имеет более низкую аллергенность, чем белок. Может быть перекрестная реакция и на другие виды яиц. |
| Рыба | У 10% фиксируется негативный ответ на определенные сорта, может быть и на все виды рыбы. Сенсибилизация сохраняется на протяжении всей жизни | При термическом воздействии аллергенность не теряется и не уменьшается, а наоборт. Наиболее активны протеины саркоплазмы рыб, особенно М-паральбумин. |
| Злаки | Вызывают как истинную аллергию, так и непереносимость глютена | Высокоаллергенными считаются рожь, пшеница из-за содержания глютена. Он входит в состав значительного количества продуктов |
| Овощи, фрукты | Фиксируется у 0,9–21% детей дошкольного и школьного возраста. | Высокоаллергенные: плоды земляники, клубники, айвы, малины, абрикоса, вишни, цитрусовых, томатов, сельдерея, моркови. |
| Грибы | У 22% малышей формируется ответ на питание с использованием грибов: кефир, йогурт, сдоба, квас | Используются для изготовления многих пищевых изделий. |
| Пищевые примеси | Провоцируют как истинные, так и псевдоаллергические реакции | Красители, эмульгаторы, ароматизаторы, стабилизаторы, консерванты. Содержатся во всех продуктах, изготовленных на производстве. Наиболее опасны – тартразин, этилен, метабисульфит, однонатриевый глютамат |
Довольно часто возникают перекрестные реакции не просто на отдельные продукты, а на все продукты с похожим составом аминокислот. Часто также сенсибилизацию к определенным продуктам могут вызывать предшествующие пыльцевые аллергии, реакции на латекс.
Гастроинтестинальная аллергия у детей
Гастроинтестинальная аллергия у детей
Проблема пищевой аллергии волнует как врачей, так и их пациентов на протяжении многих столетий. Первые указания на необычные реакции на пищу приходятся на времена Гиппократа, который описал желудочно-кишечные и кожные симптомы, возникшие на прием коровьего молока.
Пищевая аллергия является одной из форм пищевой непереносимости.
Пищевая непереносимость
— это патологическая реакция организма на пищевые продукты.
Пищевая аллергия
— это иммунологически опосредованная непереносимость пищевых продуктов или состояние повышенной чувствительности к пищевым продуктам.
Наибольшая распространенность пищевой аллергии отмечается среди детей первых 2-х лет жизни. Так, распространенность пищевой аллергии в развитых странах среди детей первого года жизни составляет 6-8%, а в подростковом возрасте — 2-4%.
Ведущая роль в развитии пищевой аллергии принадлежит иммуноглобулину Е. В настоящее время известно около 160 пищевых аллергенов, способных индуцировать иммуноглобулин Е-опосредованные реакции.
В так называемую «большую восьмерку» наиболее аллергенных продуктов входят:
- Коровье молоко
- Яйцо
- Рыба
- Пшеница
- Арахис
- Соя
- Ракообразные (креветки, раки и др.)
- Орехи (лесные, грецкие, миндаль).
На долю вышеперечисленных продуктов приходится 90% всех аллергических реакций на пищу.
К широко распространенным аллергенам относят также:
- Какао и шоколад
- Цитрусовые
- Клубника, земляника
- Мед
- Мясо животных и птиц
- Икра
- Злаки
Обычно первым чужеродным белком, вводимым в диету ребенка, является коровье молоко.
В нем содержится около 20 антигенов, из них наиболее аллергенными считаются следующие — казеин, β-лактоглобулин, α-лактаальбумин, бычий сывороточный альбумин. Необходимо отметить, что пастеризация может усилить аллергенность коровьего молока. Порошковое молоко имеет более ярко выраженные антигенные свойства, чем натуральное.
Куриное яйцо
. Яичный белок содержит около 20 аллергенов. Желток считается менее аллергенным. Известно, что половина детей с аллергией к белкам куриного яйца переносит небольшие количества яичных белков в хлебе, пирожных, печенье. А 70% детей старше 5 лет переносят вареные куриные яйца.
N.B!!!
При аллергии к куриному яйцу возможны аллергические реакции на прививки вакцинами, содержащими остаточную примесь тканей куриного эмбриона (например, гриппозные вакцины)
.
Рыба.
Аллергены рыбы устойчивы к кипячению и летучи, поэтому возникновение аллергических реакций возможно даже на запах рыбы.
До сих пор до конца не установлено, почему в норме в нашем организме не происходит активный иммунный ответ на внедрение множества пищевых антигенов, постоянно поступающих через желудочно-кишечный тракт. Развитие пищевой аллергии зависит от множества факторов. Перечислим некоторые из них:
- Генетическая предрасположенность
- Возраст ребенка
- Начало, а главное — продолжительность грудного вскармливания
- Доза и природа вводимого аллергена
- Состояние иммунной системы
- Состояние желудочно-кишечного тракта
- Микробиоценоз кишечника
Клинические проявления
, связанные с пищевой аллергией, разнообразны. Симптоматика зависит от «шокового» органа.
Для детей раннего возраста (до 3-х лет) наиболее характерными являются кожные формы: атопический дерматит, отек Квинке, крапивница. Также характерны гастроинтестинальные нарушения — обильные срыгивания и рвота, колики, диарея или запоры. К более редким относят проявления со стороны ЛОР-органов и дыхания (аллергический ринит, апноэ, бронхиальная астма), тяжелые анафилактические реакции, требующие проведения реанимационных мероприятий.
Гастроинтестинальная форма занимает второе место в структуре патологии, связанной с пищевой аллергией.
Симптомы поражения желудочно-кишечного тракта при пищевой аллергии редко встречаются изолированно, чаще в сочетании с поражением кожи.
Различают следующие клинические формы гастроинтестинальной аллергии:
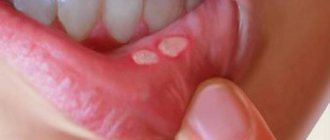
Оральный аллергический синдром
часто развивается в ответ на прием куриного яйца, рыбы, орехов и бобовых. Симптомы непродолжительны и развиваются в течение нескольких минут после контакта. Наблюдаются зуд в области рта, глотки, отёк губ, языка, нёба.
Энтероколит, индуцированный пищевыми белками,
сопровождается поражением тонкого и толстого кишечника. Проявляется рвотой и профузным поносом с развитием тяжелого обезвоживания. В основном, это дети первых месяцев жизни. Симптомы появляются не сразу, спустя 1-10 часов после употребления продукта. Исчезают в среднем через трое суток после исключения аллергена. Энтероколит вызывают у детей первого года жизни коровье молоко, соя; у детей старшего возраста — яйцо, злаки (пшеница, рис, кукуруза) и бобовые.Нередко энтероколит встречается у детей грудного возраста, находящихся на естественном вскармливании.Считается, что чужеродные белки, например белки коровьего молока, употребляемые матерью в последующем, поступают в молоко и вызывают у ребенка пищевую аллергию.
Проктит, индуцированный пищевыми белками —
поражение прямой кишки.Диагностируется у детей первых месяцев жизни и проявляется появлением крови в кале на фоне хорошего самочувствия. Частыми причинами являются смеси на основе сои и коровьего молока.
Энтеропатия, индуцированная пищевыми белками,
сопровождается диареей (поносом), рвотой и недостаточной прибавкой в весе. Частным случаем энтеропатии является целиакия, индуцированная пищевым белком — глиадином, содержащимся в злаках (пшеница, ячмень, овес и др.).
Эозинофильный гастроэнтерит
поражает больных всех возрастов. Симптоматика разнообразная: наблюдаются боли в животе, рвота, диарея, потеря веса, кровь в стуле. Помогает диагностике повышенный уровень эозинофилов в общем анализе крови, а также данные гистологического исследования биоптата слизистой оболочки желудка и кишечника, взятого при проведении фиброэзофагогастродуоденоскопии. В слизистой оболочке обнаруживается много эозинофилов, то есть наблюдается эозинофильная инфильтрация.
Эозинофильный эзофагит
характеризуется наличием упорных срыгиваний, рвоты, которые не лечатся традиционной антирефлюксной терапией. Помимо этого, в клинике могут наблюдаться анемия, вследствие скрытого кровотечения, потеря веса, нарушение глотания (дисфагия).
Возрастные особенности поражения пищеварительного тракта при аллергии у детей.
У детей раннего возраста (до 3-х лет) чаще наблюдаются боли в животе (колики), метеоризм, срыгивания, рвота, учащение стула до 5-8 раз в сутки, стул разжиженный, с примесью слизи, редко с прожилками крови.
У детей в возрасте от 3 до 6 лет гастроинтестинальная аллергия проявляется изжогой, тошнотой, рвотой, диареей. Боли в животе у них менее интенсивны.
У детей в возрасте от 6 до 14 лет — клиническая картина стертая, при этом наблюдаются боли в животе, запоры, отрыжка, тошнота, изжога.
Диагностика пищевой аллергии
основывается на предложенном Eigenmann P.(2004) диагностическом алгоритме.
Сначала выявляем «подозрительные» в отношении пищевой аллергии продукты, уточняем симптомы, возникающие при употреблении этих продуктов, время их возникновения, их однотипность, а также длительность симптоматики.
В случае определения «виновного» продукта назначается диагностическая элиминационная диета
(с исключением «виновного» продукта). Если она приводит к улучшению состояния и появлению аллергической реакции после повторного приема антигена (провокации) — диагноз может считаться достоверным.
Большую помощь в диагностике пищевой аллергии оказывает систематическое ведение родителями или детьми пищевых дневников, помогающих выявить связь клинических симптомов с качеством и количеством принимаемой пищи.
На начальном этапе диагностики пищевой аллергии предпочтительно проводить кожное тестирование.
Проводить кожное тестирование можно только в медицинском учреждении!
Лечение детей с пищевой аллергией
КАКИЕ БЫВАЮТ ДИЕТЫ?
Ведущим компонентом в лечении пищевой аллергии является диетотерапия
, способствующая элиминации (устранению) причинно-значимых аллергенов. Выделяют три основных вида элиминационных диет: эмпирическая, элементная, поддерживающая. Несмотря на ограничения, любая диета должна соответствовать возрастным потребностям в основных пищевых ингредиентах — белках, жирах, углеводах, витаминах и микроэлементах.
Важно! Эффективность элиминационных диет можно оценить не сразу, а только через 2-6 недель.
Эмпирические диеты
носят диагностический характер и назначаются на первом этапе диетотерапии. В качестве таких диет используются гипоаллергенные, безмолочные, безлактозные диеты.
Элементные диеты
назначаются при поливалентной аллергии (одновременно имеется непереносимость нескольких продуктов питания
)
и неэффективности эмпирических диет. Обычно они представлены аминокислотными смесями и продуктами, приготовленными на основе гидролизатов белка.
Поддерживающие диеты
максимально приближены к физиологическому питанию, назначаются длительно, иногда пожизненно.
Обратите внимание: Длительность исключения значимого аллергена составляет не менее 1-2 лет!
Расширение диеты возможно по истечении указанного срока и только после повторного аллергологического обследования. Примерно треть детей через 1-2 года соблюдения элиминационной диеты теряет гиперчувствительность к пищевому аллергену.
В случае подтвержденной аллергии на куриные яйца, орехи, бобовые и морепродукты, элиминационная диета назначается не менее чем на 2 года.
ПРАВИЛА ПИТАНИЯ
Правило 1.
Когда у ребенка имеется аллергия ко многим продуктам, наиболее приемлемым является употребление в пищу тех продуктов, аллергия к которым не установлена, потому что чрезмерное исключение большинства продуктов может привести к гипотрофии. Также при назначении диеты необходимо учитывать присутствие пищевых аллергенов в других продуктах. (см. таблицу)
Перечень пищевых продуктов, содержащих наиболее распространенные аллергены (А. Н. Пампура, 2007)
| Аллерген | Пищевые продукты |
| Молоко | Масло, пахта, сыр, сливки, творог, заварной крем, нуга, пудинг, кефир, ряженка, простокваша, белковый концентрат, йогурт, шоколад, маргарин |
| Яйцо | Яичный порошок, майонез, безе, мучные изделия, печенье |
| Пшеница | Хлеб, отруби, крекеры, мука с высоким содержанием белка, солод, пшеничные отруби, пшеничный крахмал, естественные красители, соевый соус |
| Соя | Гидролизованный растительный белок, соевый соус, соевая мука, тофу, естественные красители, растительный бульон, растительный крахмал, колбаса |
| Арахис | Масло арахиса, орехи земляные, смеси ореховые, мука арахиса. Может содержаться в этнических блюдах (китайская, тайская кухня), выпечке. Соус Чили, шоколад, гидролизованный растительный белок, марципан, нуга. |
Правило 2
В случаях выявления пищевой аллергии у детей, находящихся на естественном вскармливании, необходимо сохранить материнское молоко в питании ребенка в максимальном объеме. Прикормы вводятся не ранее 6 месяцев.
Кормящей женщине назначают гипоаллергенную диету: молочные продукты ограничивают и употребляют в виде кисломолочных напитков, сметаны и неострых сортов сыра. При наличии аллергии на белок коровьего молока у ребенка, матери назначается безмолочная диета, тогда целесообразно использование специализированных продуктов для кормящих матерей на основе изолята соевого белка или козьего молока.
Гипоаллергенную диету кормящим матерям назначают на весь период кормления ребенка грудью!
Правило 3
Если ребенок с аллергией на белок коровьего молока, находится на смешанном или искусственном вскармливании, возникает вопрос: «Какой смеси отдать предпочтение?». Согласно современным рекомендациям, в период клинических проявлений пищевой аллергии наиболее целесообразным является назначение смесей на основе высокогидролизованного молочного белка
.
Известно, что по сравнению с протеинами коровьего молока, имеющими высокую молекулярную массу, аллергенность белкового компонента продуктов, созданных на основе высокогидролизованного белка, снижена в десятки и сотни тысяч раз. Но и в их составе возможно сохранение остаточных количеств белковых антигенов, которые могут вызвать аллергические реакции. Все продукты данной группы обогащены комплексом витаминов, макро- и микроэлементов и соответствуют требованиям ВОЗ по ингредиентному составу, биологической и пищевой ценности, влиянию на физическое и психомоторное развитие детей первого года жизни.
Продукты, созданные на основе высокогидролизованного белка, отличаются по исходному субстрату, подвергаемому гидролизу. Выделяют смеси на основе гидролизатов сывороточных белков и гидролизата казеина. Между ними имеются определенные различия в жировом и углеводном компонентах, по витаминному составу. Учет особенностей каждой смеси позволяет подобрать продукт в соответствии с индивидуальными особенностями клинической картины заболевания.
Необходимо также учитывать наличие лактозы в составе смеси, так как аллергия к белку коровьего молока нередко сопровождается частичной или полной непереносимостью лактозы. В таких случаях целесообразно назначать смесь на основе высокогидролизованного белка, низколактозную или не содержащую лактозу.
Еще одной группой продуктов, используемых в питании детей с аллергией к белкам коровьего молока, являются соевые смеси. Поскольку данные смеси потенциально аллергены, применение их у детей с пищевой аллергией ограничено, особенно при наличии гастроинтестинальной формы аллергии.
При неэффективности вышеперечисленных высокогидролизных смесей назначаются аминокислотные смеси.
Правило 4
Длительность исключения молочных смесей и молочных продуктов из питания детей с пищевой аллергией индивидуальна. Минимальная продолжительность безмолочного питания у детей с аллергией к белкам коровьего молока составляет 3-6 месяцев.
Важно! Элиминационная диета у ребенка раннего возраста должна пересматриваться не реже, чем 1 раз в год.
Молочные продукты вводят в рацион, начиная со смесей на основе частично гидролизованного белка. Постепенный перевод на гипоаллергенные смеси возможен при отсутствии обострения заболевания.
Кисломолочные и пробиотические продукты используют в питании детей с аллергией к белку коровьего молока только на втором этапе диетотерапии — в период расширения безмолочного рациона.
Правило 5
При назначении прикорма больным с пищевой аллергией следует учитывать остроту, тяжесть и форму аллергического заболевания, возраст ребенка.
В период обострения клинических проявлений пищевой аллергии прикормы не вводят!
При введении прикормов у детей с пищевой аллергией необходимы:
- Индивидуальный подбор продуктов и блюд прикорма.
- Использование монокомпонентных продуктов и блюд промышленного производства.
- Использование гипоаллергенных продуктов.
- Индивидуальное введение прикормов.
- Каши безмолочные, безглютеновые (рисовая, гречневая, кукурузная).
- При непереносимости говядины, имеющей антигенное сродство с белками коровьего молока, рекомендуется использовать специализированные детские консервы из мяса кролика, индейки, конины, нежирной свинины.
- В качестве третьего прикорма (с 8-9 мес.) возможно использование второго овощного или овоще-крупяного блюда (кабачки с рисовой крупой, цветная капуста с гречей в соотношении 1:1) с добавлением мясного пюре.
- Из фруктов предпочтение отдают яблокам зеленой и белой окраски. Остальные фрукты вводят с учетом их переносимости. Тепловая обработка фруктов и ягод уменьшает их аллергенность.
- Творог, яйца и рыба в рационы детей с пищевой аллергией первого года жизни не вводятся.
При достижении ремиссии аллергического заболевания гипоаллергенная диета должна постепенно расширяться. Высокоаллергенные продукты (рыба, орехи, шоколад, мед, кофе, какао, грибы и т. п.) не вводятся в рацион детей в течение продолжительного времени.
Наряду с диетотерапией применяют медикаментозные методы лечения пищевой аллергии.
Используются антигистаминные препараты, мембраностабилизаторы, местное лечение при кожных формах.
Выбор препарата и длительность лечения определяет только врач!
В заключение хочется отметить, несмотря на трудности диагностики и терапии пищевой аллергии, оптимальная диетическая коррекция иногда даже в отсутствие медикаментозного лечения, позволяет не только добиться выздоровления, но и способна улучшить психологическое и эмоциональное состояние больных детей и их родителей.
Факторы риска и группы риска
Провокатором гастроинтенстинальных проявлений могут быть:
- наследственная предрасположенность;
- неблагоприятные условия для плода во время беременности: обострение хронических заболеваний, инфекционные болезни, нарушения обменных процессов в организме матери, злоупотребление ею высокоаллергенными продуктами, гестоз, гипоксия плода, угроза выкидыша, преждевременные роды;
- вредные привычки родителей, в особенности курение матери при вынашивании плода;
- родоразрешение путем кесарево сечения – нарушается микрофлора кишечника;
- ранее прекращение грудного вскармливания;
- неправильное введение прикорма: рано, в большом объеме или несоответствующими продуктами;
- незрелость пищеварительной и несовершенство иммунной систем ребенка;
- неблагоприятные экологические условия.
- неконтролируемое употребление медикаментозных препаратов;
- частые заболевания, ведущие к снижению иммунных сил организма.
К группам риска относятся дети грудного и раннего возраста, так как их состояния имеют зависимость от:
- зрелости организма;
- дефицита ферментов;
- сопутствующих болезней;
- частоты заболеваний;
- антигенной нагрузки пищевых ингредиентов.
У ребятишек постарше опасность заключается во влиянии кишечных паразитов, вирусов, патогенных микроорганизмов.
Аллергия как явление – факторы риска
Со стороны всегда кажется, что пищевая аллергия, как и все прочие, возникает сама по себе.
Но на самом деле это не так и у нее есть своя группа факторов и причин, которые могут спровоцировать развитие ее гастроинтестинальную форму у детей.
- Генетика. Генетические предрасположенности к болезням, в том числе и к аллергическим реакциям, передаются по наследству. Поэтому если кто-то из родителей или близких родственников в свое время страдал или до сих пор страдает от этого недуга, то велика вероятность того, что он передастся и ребенку.
- Антенатальные факторы. Если будущая мама на момент беременности болела, излишне контактировала с какими-либо аллергенами, злоупотребляла вредными привычками или лечилась антибиотиками, это могло сказаться на развитии плода.
- Кесарево. Это может показаться странным, но роды через кесарева сечение может привести к нарушениям ЖКТ малыша, а значит, сделать его более уязвимым для пищевых аллергенов.
- Искусственное вскармливание. Здесь комментарии будут излишни.
- Гигиеничность. Малое количество контактирующих с иммунитетом микробов и излишне хорошие жизненные условия тоже могут привести к повышенной чувствительности аллергенов.
Эти факторы так или иначе могут повлиять на развитие у ребенка если не самой аллергии, то предрасположенности к ней и повышению чувствительности ЖКТ к аллергенам.
Сама гастроинтестинальная пищевая аллергия характеризуется следующими параметрами:
- низкая оральная толерантность к пищевым аллергенам,
- аллергические реакции сосредоточены на желудочно-кишечном тракте,
- развитие воспаления слизистой оболочки ЖКТ.
Основными причинами снижения оральной толерантности является общая незрелость молодого детского организма и, в следствие с этим, недостаточная выработка ферментов, необходимых для правильной работы желудочно-кишечного тракта. Недавно перенесенные болезни способны не только поспособствовать, но и усугубить течение аллергической реакции.
Виды реакций
Аллергические реакции гастроинтестинальной формы подразделяются на:
- IgE-опосредованные;
- не-IgE-опосредованные;
- иммунокомплексные и клеточно-опосредованные.
Первый тип ответа возникает в результате взаимодействия антител группы Е. В области тучных клеток и базофилов формируются комплексы, в результате чего высвобождаются провокаторы воспаления. Данный процесс может протекать от нескольких минут после соединения с аллергеном до нескольких часов.
Формы гастроинтестинального синдрома
От степени чувствительности выделяют различные формы такого вида реакций.
| Форма | Патология | Признаки |
| IgE-зависимые заболевания | Стремительная гастроинтестинальная гиперчувствительность | Появление болевого, рвотного синдрома, приступов тошноты мгновенно после принятия аллергенного продукта. Разжижение кала наступает через несколько часов. Может сопровождаться другими проявлениями. |
| Оральный аллергический синдром (ОАС) | Краснота, зудящие образования в ротовой полости, отек слизистых оральных поверхностей. Признаки проявляются сразу после принятия аллергена. | |
| Смешанные IgЕ- и не-IgE-зависимые | Эозинофильный эзофагит | Болевой синдром, тошнота, рвотный синдром, расстройства стула. Отсутствуют улучшения в результате обычной терапии. |
| Эозинофильный гастрит | ||
| Эозинофильный гастроэнтерит | ||
| Эозинофильный гастроэнтероколит | ||
| Клеточно- опосредованные заболевания | Энтеропатия, спровоцированная пищевыми белками | Длительная диарея, рвотный синдром, вздутие, потеря в весе. Чаще у новорожденных (ГВ и искусственное) |
| Проктоколит, вызванный пищевыми белками | Содержится слизь или кровь в кале. Подвержены груднички. В 60% случаев возникает у малышей, питающихся молоком матери. | |
| Энтероколитический синдром (FPIES) | Возобновляющаяся рвота, жидкий кал, бледность, понижение давления. Признаки появляются при первичном включении коровьего молока. | |
| Синдром Хейнера | Колики, вздутие, рвота, кашель, хрипы, затрудненное дыхание. Проявляется при первичном включении коровьего молока или продуктов его производства. |
Симптоматика
Заболевание возникает в детском возрасте. Крайне редко оно проявляется лишь патологиями ЖКТ. В основном его могут сопровождать респираторные симптомы: ринит, трахеит, астма, а также кожные: высыпания, краснота, зуд, отек Квинке.
У грудничков до года симптоматика возникает при первичном включении продуктов с содержанием коровьего молока или использовании молочных заменителей. Признаками являются:
- постоянное срыгивание;
- метеоризм;
- колики;
- запоры;
- дефицит массы тела.
Может встречаться и осложненный характер патологии, который сопровождается воспалением прямой кишки. Дети ведут себя крайне нервозно, теряют аппетит.
Характерными симптомами у малышей до трех лет являются:
- болевые ощущения в области живота (колики);
- вздутие;
- расстройства стула;
- возможны примеси крови или слизи в испражнениях;
- частое срыгивание;
- рвотные позывы;
- незаметные или видимые кровотечения, характеризующиеся анемией.
Проявления у дошкольников от трех до шести лет:
- усиление изжоги, рвотных позывов;
- изредка бывает газообразование, изменяется консистенция стула;
- болевой синдром менее выражен.
Признаки, проявляющиеся в школьном периоде:
- болевые ощущения в животе;
- отрыжка, изжога, приступы тошноты;
- закрепления стула;
- снижение аппетита;
- чувство отвращения к аллергену.
Такая симптоматика исчезает при исключении аллергенного продукта. Осложненные формы заболевания характеризуются сильным ухудшением общего состояния, большим содержанием крови и слизи в стуле, беспрерывной рвотой и болевым синдромом.
При возникновении любых из перечисленных симптомов необходимо незамедлительно обратиться к врачу.
Диагностика
Нужно получить консультацию педиатра, гастроэнтеролога и аллерголога.
Для постановки диагноза доктор должен произвести осмотр пациента и сбор анамнеза, уточнить наследственные факторы. По результатам он, во-первых, назначит элиминационную диету и фиксирование пищи в пищевой дневник. Если исключение, например, молочных продуктов и мяса дало позитивные сдвиги, то постепенно в малых дозах вводят причинный продукт снова. Возникновение патологической реакции свидетельствует о правильной постановке диагноза. Если данным способом не удалость достичь улучшений, тогда назначаются дополнительные методы диагностики.
Лабораторные исследования
| Вид | Что показывает |
| общая клиника крови | повышенное содержание эозинофилов и базофилов |
| копрограмма | содержание в спражнениях слизи, эритроцитов |
| эндоскопия | пищевод → желудок → двенадцатиперстная кишка: бледность слизистых, наличие борозд, признак манной крупы |
| гистология | ≥ 20 эозинофилов в поле зрения |
| ллергопробы (скарификационный тест, прик-тест) | отечность и покраснения определенного участка указывают на раздражитель |
| биохимический анализ на определение общего Ig E | повышенное содержание Ig E |
| биохимический анализ на определение специфического Ig E, Ig G4 | наличие специфических антител указывает на раздражитель |
Диагностика, лечение
При диагностике возникают сложности, вызванные тем, что:
- при отсроченных аллергических реакциях связь с приемом пищи не очевидна;
- при сопутствующей лактозной недостаточности симптомы ГА маскируются, а ребенку ошибочно назначается безлактозная диета;
- при обнаружении дисбактериоза, который есть практически у всех при гастроинтестинальной аллергии (у детей в 96,5% случаев), назначается лекарственная терапия без изменения диеты.
Помощь при диагностике оказывает ведение записей, где отмечаются все продукты, которые давали ребенку, и время возникновения признаков аллергической реакции.
Методом лечения гастроинтестинальной аллергии служит гипоаллергенная диета, из которой исключается молоко и говяжье мясо. Если через 2 недели не происходит улучшения, малыша дополнительно обследуют.
В том случае, когда элиминационная диета в течение 2 недель оказала положительное влияние, и симптомы аллергии исчезли, проводят повторное введение продукта в рацион в небольшом количестве. При появлении признаков ГА пробу считают положительной, диагноз подтверждают.
Пищевая аллергия – это отсутствие толерантности к обычным продуктам питания, вызванное иммунологической реакцией организма. Разновидностью такой патологии является ее гастроинтестинальная форма, которая характеризуются поражением слизистой пищеварительного тракта, и может затрагивать любые участки ЖКТ. Ее не так просто дифференцировать, так как она имеет схожую симптоматику с нарушениями функционирования желудочно-кишечного тракта, и может являться единственным признаком аллергического ответа.
Гастроинтестинальные проявления пищевой аллергии у детей встречаются наиболее часто в период с месяца до трех лет. Чем младше ребенок, тем сильнее будет их выраженность.
Лечение
Терапия в первую очередь подразумевает элиминационную диету, то есть исключение причинного аллергена и всех компонентов, которые провоцируют неадекватную реакцию иммунитета. Данное питание назначается минимум на 8 недель, а в определенных случаях – на более длительный или даже пожизненный срок.
С возрастом у ребенка может появиться толерантность к определенным продуктам (исключения – рыба, орехи). Но если этого не произошло до 5 лет, то шанс возникновения толерантности в дальнейшем достигает минимальной отметки.
Рацион при лактации
При кормлении грудным молоком, мама обязана придерживаться строгой диеты, исключающей возможные источники аллергии и продукты с индивидуальной непереносимостью. При кормлении заменителями молока рекомендуются лечебные составы с полным гидролизом белка (сывороточные или казеиновые). Не рекомендуется использовать соевые смеси в период аллергических проявлений на белок коровьего молока, так как соя является его перекрестным продуктом. Если заменители молока с высоким расщеплением не подходят, тогда назначают аминокислотные составы. Прикорм при гастроинтенстинальной аллергии необходимо вводить не раньше полугода и только однокомпонентными продуктами с постепенным увеличением доз.
Также назначается медикаментозная симптоматическая терапия, которая подразумевает:
- противоаллергические: зодак, фенистил, зиртек, эриус, эдем, тавегил и другие;
- мембранотропные препараты в период стихания симптомов: налкром, кетотифен;
- энтеросорбирующие: энтеросгель, полисорб, смекта, лактофильтрум;
- ферменты: панкреатин, мезим, креон, панцитрат.
- при вздутии и коликах – ветрогонные препараты: эспумизан, боботик, эспузин;
- при рвотном синдроме: мотилиум.
Все назначения, дозировку, курс лечения определяет исключительно врач. Важно помнить, что самоназначение или любые самовольные изменения курса могут навредить здоровью!
Лечение аллергической энтеропатии
У детей раннего возраста аллергическое поражение кишечника проявляется схваткообразными болями в животе по типу кишечной колики, срыгиваниями и рвотой, вздутием живота, жидким стулом 5-6 раз в сутки. Иногда могут возникать кишечные кровотечения с изменением цвета кала. Нарушается общее состояние ребенка:
Своевременная элиминация аллергена из рациона приводит к прекращению симптоматики через 2-3 суток. Если аллергическое поражение ЖКТ обусловлено повышенной чувствительностью к казеину коровьего молока, проявления энтеропатии обычно исчезают к 2-3 году жизни даже при регулярном употреблении молочных продуктов.
У детей школьного возраста, подростков и взрослых картина заболевания становится более стертой и характеризуется чаще тупыми болями в области пупка, метеоризмом, неустойчивым стулом (запоры или поносы), снижением аппетита, тошнотой. Внекишечные проявления аллергии встречаются нечасто. В то же время аллергенами, вызывающими аллергическую энтеропатию в этом возрасте, иногда могут быть не только пищевые продукты, но и медикаментозные средства, пыльца растений, бытовая пыль и т. д.
Если проводится грудное вскармливание, необходимо составление строгой гипоаллергенной диеты для матери с исключением потенциальных пищевых аллергенов и индивидуально непереносимых продуктов. Детям, находящимся на искусственном вскармливании, назначаются специальные лечебные смеси с сывороточными и казеиновыми белковыми гидролизатами, а также смеси на основе козьего молока.
Сроки введения прикорма детям с аллергической энтеропатией отодвигаются до 5-6 месяца жизни, при этом используются гипоаллергенные каши (гречневая, рисовая, кукурузная), односоставные овощные пюре, мясо (телятина, конина, свинина, кролик, индейка). От коровьего молока, творога, рыбы и яиц на первом году жизни полностью отказываются, арахис исключают до трех лет. Дети старшего возраста и взрослые соблюдают индивидуально подобранную гипоаллергенную диету на протяжении не менее шести месяцев.
Из антигистаминных средств на первом году жизни рекомендуется использование диметиндена (в каплях), хлоропирамина (в таблетках), цетиризина (в каплях), а также кетотифена. С года можно использовать лоратадин, а с шести лет – фексофенадина гидрохлорид и эбастин. Энтеросорбенты, как правило, применяется в течение одной-двух недель в период обострения.
Профилактика
Если ребенок имеет генетическую предрасположенность к аллергии, тогда следует придерживаться следующих правил:
- Во время беременности и кормления грудью придерживаться правильного питания, исключая возможные аллергенные продукты.
- Ликвидировать вредные привычки: алкоголь, курение, переедание.
- Кормить грудным молоком как можно дольше, минимум до полугода.
- Вводить прикорм в соответствии с возрастом и особенностями карапуза.
- Заменители молока выбирать только с врачом.
- Формировать толерантность к распространенным аллергенам.
- Максимальное количество времени проводить в благоприятных экологических условиях.
- Соблюдать режим труда и отдыха.
- Минимизировать стрессовые моменты.
- Своевременно лечить возникающие патологии.
Как лечить?
При лечении пищевой аллергии, как и любой другой, лучше использовать комбинированный подход, сочетая медикаментозное лечение с диетой и профилактическими мероприятиями. «Назначать» себе таблетки самостоятельно не желательно – такой подход может сделать еще хуже. Только специалист может подобрать безопасный набор лекарств.
Диета при гастроинтестинальной аллергии
Если мама кормит ребенка грудью, то ей положена жесткая гипоаллергенная диета, подбирающаяся индивидуально. При искусственном вскармливании педиатр, вероятнее всего, назначит в качестве питания использовать лечебные смеси.
Особенности прикорма ребенка
Прикармливать ребенка с гастроинтестинальной аллергией стоит осторожно, следуя ряду простых рекомендаций:
- начинать прикорм нужно после 5-ти месяцев,
- овощное пюре и еда за один прием, по возможности, однокомпонентна,
- гипоаллергенные каши, без добавления молока,
- из мясных пюре: индейка, баранина, говядина, свинина,
- козье молоко – под запрет, потому как из-за повышенной концентрации минеральных веществ оно дает ненужную нагрузку на пищеварительную систему.
Лечение и профилактика
Необходимо следовать лечению, которое назначит ребенку аллерголог. Если же срочно отправиться к нему на прием нет возможности, а снизить пагубность воздействия аллергии нужно уже сейчас, можно воспользоваться относительно безопасными антигистаминными препаратами. Например, Фенистилом или Супрастином, принимать которые становится возможным уже на втором месяце жизни ребенка.
К другим видам препаратов и лекарств, которые обычно прописывают специалисты, относятся: мембраностабилизаторы, энтеросорбенты и ферменты. В случае, когда необходимо устранить неприятные симптомы гастроинтестинальной пищевой аллергии, прибегают к препаратам узкого назначения. При приступах рвоты – Мотилиум. А если мучают кишечные колики, то положение вполне способна спасти таблетка Эспумизана.
Но предупреждать развитие пищевой аллергии лучше заранее. Еще лучше – до рождения ребенка. Чтобы новорожденный малыш не был чувствителен к различным аллергенам, женщине во время беременности положено следовать принципам рациональной диеты, близкой к правилам здорового питания.
Так же лучше избегать воздействие так называемой профессиональной вредности, а вместе с тем различных болезней. Отказ от вредных привычек (курение и алкоголь) значительно поспособствует не только здоровью ребенка, но и будущей мамы.
Если существуют благоприятные условия и возможности, новорожденного грудничка желательно кормить грудью до полугода. А вот ранний прикорм, наоборот, чреват развитию непереносимости и аллергии на предлагаемые продукты.
Но не нужно полностью огораживать его от всех аллергических невзгод: толерантность к аллергенам у детей формируется в раннем возрасте и на всю жизнь. Поэтому к первым двум годам жизни ребенка стоит подойти крайне ответственно, особенно если в семье есть предрасположенности к аллергическим реакциям.
Сложность диагностики гастроинтестинальной аллергии состоит в сходстве ее симптомов с нарушением работы пищеварительного тракта. Особенно трудно распознается гастроинтестинальная аллергия, когда является единственным признаком аллергии.
Пищевая аллергия у детей чаще встречается до 2 лет (до 8%). К подростковому возрасту заболеваемость снижается, и у подростков она отмечается лишь в 4% случаев.
Гастроинтестинальная пищевая аллергия (ГА) — это разновидность пищевой аллергии у детей. Она характеризуется поражением слизистой оболочки органов пищеварительного тракта.
Из 160 известных аллергенов, вызывающих гастроинтестинальную аллергию, самыми частыми служат:
- белок коровьего молока – около 20 аллергенов, среди которых казеин гамма и казеин альфа S1, альбумин;
- белок яйца – около 20 аллергенов;
- морепродукты, рыба;
- злаки – пшеница, рис, рожь, гречневая крупа, овес;
- бобовые – соя;
- фрукты – апельсины, яблоки;
- ягоды – клубника;
- овощи – свекла, морковь.
Главным фактором, обуславливающим развитие у ребенка аллергии, является наследственная предрасположенность. Немаловажно прекращение грудного вскармливания, нерациональное введение прикорма, а также состояние иммунитета.